Η παγκόσμια οικονομική κρίση η οποία ξεκίνησε το 2007, επέφερε σοβαρές επιπτώσεις στον τομέα της υγείας και αποτέλεσε το έναυσμα για την ανάπτυξη ενός πολιτικού και επιστημονικού διαλόγου με επίκεντρο την επίδραση της ύφεσης τόσο στο επίπεδο υγείας των πληθυσμών όσο και στη δυνατότητα των συστημάτων υγείας να παρέχουν επαρκείς και ποιοτικές υπηρεσίες στους πολίτες. Η σοβαρότητα του προβλήματος αντανακλάται σε ένα ψήφισμα που υιοθέτησε το Γραφείο Ευρώπης του Παγκόσμιου Οργανισμού Υγείας το 2009 (WHO EURO 2009). Το ψήφισμα αυτό καλούσε τα κράτη μέλη του Γραφείου να εξασφαλίσουν ότι τα συστήματα υγείας τους θα συνεχίσουν να προστατεύουν την υγεία των πολιτών και ιδιαίτερα των πιο ευάλωτων, να παρέχουν αποτελεσματικές υπηρεσίες και να λειτουργούν ως οικονομικά δρώντες παράγοντες εξασφαλίζοντας τις αναγκαίες επενδύσεις, δαπάνες και θέσεις εργασίας. Επιπροσθέτως, το ψήφισμα προέτρεπε τα κράτη να εντείνουν την παρακολούθηση και ανάλυση των αλλαγών που συντελούνται στις συνθήκες διαβίωσης, την αξιολόγηση της επίδοσης των συστημάτων υγείας και να διαμορφώσουν ρεαλιστικές πολιτικές οι οποίες θα αντιμετωπίζουν τις αρνητικές επιπτώσεις της οικονομικής κρίσης στην υγεία και τα συστήματα υγείας.
Οι παραπάνω παροτρύνσεις θεμελιώνονται στη διαπίστωση ότι ο βαθμός κοινωνικοοικονομικής ανάπτυξης, δηλαδή η έκταση στην οποία λαμβάνει χώρα μια διαδικασία προαγωγής της ευημερίας των ατόμων από κοινού με μια δυναμική οικονομικής μεγέθυνσης της οποίας τα οφέλη και το πρόσθετο παραγόμενο εισόδημα χρησιμοποιούνται για τη μείωση του βάρους της φτώχειας (Midgley 1995), βρίσκονται σε άμεση συνάρτηση με την κατάσταση της υγείας του πληθυσμού μιας χώρας (Sen 1999). Σε γενικές γραμμές, η υψηλότερη ανάπτυξη που συνοδεύεται από ισότιμη κατανομή του εισοδήματος συμβαδίζει με χαμηλότερη φτώχεια και καλύτερο επίπεδο υγείας (Gupta and Mitra 2004, Falkingham 2005). Βέβαια, η γενίκευση αυτή δεν θα πρέπει να παραβλέπει την σημαντική επισήμανση του Α. Σεν ότι η μείωση της θνησιμότητας δεν επιτυγχάνεται μόνο μέσω της ταχείας οικονομικής μεγέθυνσης, αλλά είναι δυνατή και σε περιβάλλον χαμηλότερων ρυθμών ανάπτυξης υπό την προϋπόθεση ότι δίνεται προτεραιότητα στην εφαρμογή ενός προγράμματος καθοδηγούμενης, επιδέξιας κοινωνικής υποστήριξης (Σεν 2006).
Υπό το πρίσμα, λοιπόν, της συγκεκριμένης προβληματικής, το υψηλό επίπεδο υγείας, το αποτελεσματικό σύστημα υγείας και η παραγωγή κοινωνικοοικονομικού πλούτου συνιστούν τα τρία κομβικά σημεία ενός ανατροφοδοτούμενου κύκλου. Η δυναμική αλληλεπίδραση των τριών προαναφερθέντων θεμελιωδών στοιχείων συμβάλλει στην επίτευξη της ευρύτερης κοινωνικής ευημερίας. Η ανάπτυξη που παράγει κοινωνικοοικονομικό πλούτο, με την προϋπόθεση της διάθεσης των πρόσθετων πόρων κατά τρόπο κοινωνικά παραγωγικό, συμβάλλει στην καταπολέμηση της φτώχειας και την επίτευξη καλύτερης υγείας, ενώ, ταυτόχρονα, η υγεία αποτελεί προαπαιτούμενο για την οικονομική πρόοδο και τη βελτίωση του επιπέδου διαβίωσης (Phillips and Verhasselt 1994). Με άλλα λόγια, η υγεία δεν θα πρέπει να θεωρείται απλά και μόνο ως παραπροϊόν της οικονομικής ανάπτυξης, αλλά ως στοιχείο του ανθρώπινου κεφαλαίου και συντελεστής που συνεισφέρει ουσιαστικά στην παραγωγική διαδικασία και την κοινωνική πρόοδο. Σε αυτό το συμπέρασμα καταλήγουν τόσο παλαιότερες αναλύσεις (Abel-Smith and Leiserson 1978), όσο και πιο πρόσφατες συμβολές, όπως οι τρεις σημαντικές εκθέσεις της Παγκόσμιας Τράπεζας (World Bank 1993), του Παγκόσμιου Οργανισμού Υγείας (WHO 2001) και της Ευρωπαϊκής Ένωσης (Suhrcke et al. 2005), καθώς και μελέτη του Ευρωπαϊκού Παρατηρητηρίου για τα Συστήματα και τις Πολιτικές Υγείας (Figueras and McKee, eds, 2012), οι οποίες συμπυκνώνουν τα ευρήματα της διεθνούς ερευνητικής δραστηριότητας. Η υγεία έχει αξία τόσο καθαυτή, ως κοινωνικό αγαθό, αλλά επίσης έχει σημαντική επίδραση στην οικονομική παραγωγικότητα και την οικονομία συνολικά.
Η καλή υγεία συμβάλλει στην επίτευξη υψηλότερης παραγωγικότητας και προσφοράς εργασίας και εξασφαλίζει τις πνευματικές και σωματικές προϋποθέσεις συμμετοχής των ατόμων στο σύστημα εκπαίδευσης, κατάρτισης και απόκτησης δεξιοτήτων. Η πτώση της νοσηρότητας μειώνει το άμεσο και έμμεσο κόστος αντιμετώπισης των ασθενειών και απελευθερώνει πόρους οι οποίοι μπορούν να διοχετευθούν προς άλλους παραγωγικούς κλάδους. Επιπροσθέτως, αυξάνει τα εισοδήματα και την αγοραστική δύναμη των νοικοκυριών, βελτιώνοντας το βιοτικό τους επίπεδο. Τέλος, τα ίδια τα συστήματα υγείας, εκτός του ότι συμβάλλουν στη βελτίωση του επιπέδου υγείας μειώνοντας την αποφεύξιμη θνησιμότητα, αποτελούν σημαντικό τμήμα του τομέα παροχής υπηρεσιών όπου απασχολείται μεγάλο ποσοστό του εργατικού δυναμικού.
Τα παραπάνω τεκμηριώνουν, από την πλευρά της οικονομικής αναπτυξιακής διάστασης, την αναγκαιότητα όλα τα κράτη να εντάσσουν την υγεία στις επενδυτικές τους στρατηγικές και προτεραιότητες. Δυστυχώς, όμως, οι πολιτικές υγείας που εφαρμόζονται κατά την τρέχουσα περίοδο της οικονομικής κρίσης στις χώρες της Νότιας Ευρώπης παραβλέπουν τα ερευνητικά τεκμήρια που προαναφέρθηκαν. Έχουν επηρεαστεί πρωτίστως από τις πολιτικές λιτότητας που επιβάλλει το Διεθνές Νομισματικό Ταμείο (ΔΝΤ) και ανταποκρίνονται στις επιταγές τού κυρίαρχου νεοφιλελεύθερου οικονομικού δόγματος, το οποίο προκρίνει ως λύση την εσωτερική υποτίμηση και τη μείωση των κοινωνικών δαπανών, ιδιαίτερα αυτών που αφορούν την υγεία και τις συντάξεις (Sakellaropoulos 2012). Υπό το πρίσμα αυτό, ο στόχος του παρόντος άρθρου είναι διττός. Πρώτον, δεδομένου ότι η επίδραση των οικονομικών αλλαγών στον τομέα της υγείας είναι, σε μεγάλο βαθμό, σωρευτική στη διάρκεια του χρόνου και συνεπώς οι επιπτώσεις της παρούσας οικονομικής κρίσης θα καταστούν εμφανείς σε μεσο- και μακρο- πρόθεσμο χρονικό ορίζοντα, τα διδάγματα που μπορούμε να αποκομίσουμε από ανάλογες καταστάσεις του παρελθόντος είναι ιδιαίτερα χρήσιμα τόσο για τους ερευνητές όσο και για τους διαμορφωτές πολιτικής υγείας.
Δεύτερον, προσεγγίζουμε κριτικά την πολιτική του μεταρρυθμιστικού «σοκ» στον τομέα της υγείας στην Ελλάδα που ξεκίνησε από τη στιγμή υπογραφής του πρώτου Μνημονίου με την Τρόικα και συνεχίζεται μέχρι σήμερα, προκειμένου στη συνέχεια να ανιχνεύσουμε τις ενδείξεις που υποδεικνύουν πλέον τα ερευνητικά δεδομένα ως προς τις αρνητικές τάσεις που διαγράφονται σε βασικούς δείκτες υγείας. Είναι δυνατή η επιτυχία εφαρμογής πολιτικών «σοκ» στην υγεία σε συνθήκες κρίσης; Σε ποιο βαθμό οι μεταρρυθμίσεις αποτελούν προσπάθεια εξορθολογισμού της λειτουργίας του συστήματος υγείας και όχι απλά μέσο περιορισμού του δημοσιονομικού βάρους και μηχανισμό εσωτερικής υποτίμησης και απαξίωσης του ανθρώπινου δυναμικού; Η κατεύθυνση των αλλαγών απορρέει από εσωτερικές αναγκαιότητες του συστήματος υγείας ή ανταποκρίνονται σε εξωτερικές επιταγές και σκοπιμότητες που επιβάλλονται από το Μνημόνιο;
ΔΙΑΡΘΡΩΤΙΚΗ ΠΡΟΣΑΡΜΟΓΗ ΚΑΙ ΥΓΕΙΑ: Η ΔΙΕΘΝΗΣ ΕΜΠΕΙΡΙΑ
Κατά τη διάρκεια του 20ου και τις αρχές του 21ου αιώνα, τέσσερεις οικονομικές κρίσεις και οι επιπτώσεις τους στον τομέα της υγείας έχουν διερευνηθεί: (α) η μεγάλη ύφεση του 1929, (β) η κρίση στα τέλη της δεκαετίας του ’70 και τις αρχές της δεκαετίας του ’80 στις χώρες του τρίτου κόσμου, (γ) η κατάρρευση των πρώην σοσιαλιστικών Ευρωπαϊκών χωρών το 1989 και (δ) η οικονομική κρίση στην Ανατολική Ασία το 1997 και στη Λ. Αμερική στις αρχές της δεκαετίας του 2000.
Η πρώτη από τις υπό εξέταση κρίσεις, η Μεγάλη Ύφεση του 1929, προκάλεσε σοβαρά προβλήματα δημόσιας υγείας στις ΗΠΑ. Οι δημόσιες πολιτικές απέτυχαν να αντιμετωπίσουν τις επιπτώσεις της ανεργίας στην παιδική και μητρική υγεία κατά τη διάρκεια της δεκαετίας του 1930. Η παροχή προνοιακών υπηρεσιών στις εγκύους και τις θηλάζουσες μητέρες δεν αντιμετώπισαν αποτελεσματικά τις αρνητικές επιπτώσεις της οικονομικής ύφεσης, όπως φαίνεται από την αύξηση της μητρικής θνησιμότητας (Webster 1985). Επιπροσθέτως, εφαρμόστηκαν πολιτικές που αποσκοπούσαν στην περικοπή των προϋπολογισμών υγείας, στη μείωση του ανθρώπινου δυναμικού στις υπηρεσίες υγείας ενώ καταγράφηκε και ο περιορισμός προγραμμάτων όπως για παράδειγμα των εκστρατειών πρόληψης κατά της διφθερίτιδας και του τυφοειδούς πυρετού (Dublin 1932, Editorial of American Journal of Public Health and the Nation’s Health 1934).
Η ύφεση στα τέλη της δεκαετίας του ’70 και τις αρχές της δεκαετίας του ‘80, είχε σοβαρές συνέπειες για τις χώρες του Τρίτου Κόσμου. Τα Προγράμματα Διαρθρωτικής Προσαρμογής που εφαρμόστηκαν στα κράτη τα οποία δανείστηκαν από το ΔΝΤ και την Παγκόσμια Τράπεζα, είχαν αρνητικές επιπτώσεις στην τομέα της υγείας. Οι περικοπές στις δημόσιες δαπάνες και η έμφαση στον περιορισμό του κόστους, κατέστησαν τις δημόσιες υπηρεσίες υγείας απρόσιτες για τις πιο ευάλωτες κοινωνικές ομάδες, ιδιαίτερα στις αγροτικές περιοχές. Το πρόβλημα επιδεινώθηκε περαιτέρω με την αύξηση της εξάρτησης των τομέων υγείας των δανειζόμενων χωρών από την εξωτερική υποστήριξη (Alubo 1990, Asthana 1994, Stewart 1989, Woodward 1992, Logie and Woodroffe 1993).
Στις αρχές της δεκαετίας του ’90, κατά τη μετάβασή τους από ένα σύστημα κρατικά διευθυνόμενης οικονομίας προς μια οικονομία της ελεύθερης αγοράς, πολλές από τις πρώην σοσιαλιστικές χώρες της Κεντρικής και Ανατολικής Ευρώπης υιοθέτησαν μια διαδικασία άμεσων και ταχύρυθμων οικονομικών μεταρρυθμίσεων, η οποία έγινε γνωστή ως «θεραπεία-σοκ» (Murrell 1993). Συνέπεια αυτής της στρατηγικής ήταν η υποβάθμιση των υπηρεσιών υγείας και η χειροτέρευση του επιπέδου υγείας των πληθυσμών, η οποία αντικατοπτρίστηκε στη μείωση του προσδόκιμου επιβίωσης και στην αύξηση της θνησιμότητας και της νοσηρότητας (Field 1995). Το μέσο προσδόκιμο επιβίωσης κατά τη γέννηση στις χώρες αυτές υπολειπόταν του αντίστοιχου των χωρών της Ευρωπαϊκής Ένωσης κατά 5,5 έτη το 1990 και 5,9 έτη το 1998, ενώ η διαφορά ήταν ακόμα μεγαλύτερη μεταξύ Κοινότητας και χωρών της πρώην ΕΣΣΔ (7,2 έτη το 1990 και 10,2 το 1998) (WHO EURO 2002). Η ιδιαίτερα δυσμενής εξέλιξη στις χώρες της πρώην Σοβιετικής ‘Ένωσης φαίνεται από το γεγονός ότι το προσδόκιμο επιβίωσης των ανδρών μεταξύ 1989 και 1994 μειώθηκε κατά τουλάχιστον 4 έτη. Στην περίπτωση της Ρωσίας η αντίστοιχη μείωση ήταν 6,8 έτη (από 64,2 έτη το 1989 σε 57,4 έτη το 1994) (Breinerd 2010).
Αναφορικά με την οργάνωση των υπηρεσιών υγείας, τα εθνικά συστήματα υγείας τύπου Semashko τα οποία λειτουργούσαν στις εν λόγω χώρες, άρχισαν να αλλάζουν προς μοντέλα κοινωνικής ασφάλισης υγείας τύπου Bismarck. Η υπερβολική έμφαση που δόθηκε στην αποτελεσματική διαχείριση των πόρων και την επέκταση των πηγών χρηματοδότησης, υποβάθμισε τα σημαντικά προβλήματα της ισότητας στην πρόσβαση και της βελτίωσης του επιπέδου υγείας σε δευτερεύοντα ζητήματα. Η μετάβαση προς ένα σύστημα κοινωνικής ασφάλισης υγείας έθεσε μείζονα ερωτήματα, σε μια στιγμή κατά την οποία τα βασικά προαπαιτούμενα για τη βιώσιμη λειτουργία ενός τέτοιου συστήματος υγείας, όπως η ύπαρξη ισχυρής οικονομίας με υψηλό ποσοστό απασχόλησης και επαρκές επίπεδο μισθών έτσι ώστε να εξασφαλίζονται οι αναγκαίες ασφαλιστικές εισφορές, δεν υπήρχε. Η εισαγωγή στοιχείων αγοράς και η επέκταση του ρόλου που διαδραματίζουν οι ιδιωτικές πληρωμές, είτε με τη μορφή της ιδιωτικής ασφάλισης είτε με τη μορφή άμεσων πληρωμών, συμπληρωμών, συνασφάλισης ή εκπιπτόμενων ποσών κάλυψης, αναίρεσαν το κριτήριο της ισοτιμίας (Figueras et al., eds., 2004, Κυριόπουλος κ.α. 2003).
Η τελευταία μελέτη περίπτωσης για τη διερεύνηση των επιπτώσεων της οικονομικής κρίσης στον τομέα της υγείας είναι η κρίση των χωρών της Ανατολικής Ασίας που σημειώθηκε το 1997. Θα πρέπει να επισημανθεί ότι εκείνη την περίοδο ορισμένες χώρες της Λατινικής Αμερικής, όπως η Αργεντινή και το Μεξικό, αντιμετώπιζαν επίσης προβλήματα ως προς τα δημοσιονομικά τους ελλείμματα. Ανασκοπώντας τα δεδομένα για διάφορες χώρες διαπιστώνεται ότι στην Ινδονησία μεταξύ 1997 και 1999 υπήρξε μείωση κατά 20% της κατά κεφαλήν δαπάνης υγείας και κατά 25% των δημόσιων δαπανών υγείας. Η υποτίμηση της ρουπίας είχε ως αποτέλεσμα να μειωθούν ακόμα περισσότερο οι πραγματικές δημόσιες δαπάνες υγείας και η αγοραστική ικανότητα των νοικοκυριών. Μεταξύ 1996 και 1997 η πραγματική δαπάνη για φάρμακα μειώθηκε κατά 25%, ενώ ταυτόχρονα αυξήθηκαν οι τιμές των φαρμάκων κατά 170% λόγω της υποτίμησης του νομίσματος. Η χρήση των υπηρεσιών φροντίδας υγείας από παιδιά φτωχών οικογενειών μειώθηκε κατά 17% σε σύγκριση με μείωση 8% από αυτά των πλουσιότερων οικογενειών. Η εμβολιαστική κάλυψη έπεσε σχεδόν κατά 25% μεταξύ 1995 και 1999. Οι δείκτες χρήσης των υπηρεσιών υγείας από τα νοικοκυριά χαμηλού εισοδήματος μειώθηκαν από 26% έως 47%.
Κατά τη διετία 1997-1998, οι επισκέψεις σε δημόσιες υπηρεσίες εξωνοσοκομειακής περίθαλψης μειώθηκαν κατά 25,4% και σε ιδιωτικές υπηρεσίες κατά 9%. Σε αυτό το πλαίσιο, οι αρνητικές επιπτώσεις της οικονομικής κρίσης στην αγοραστική δύναμη των νοικοκυριών και στα κρατικά έσοδα υπονόμευσε τη βιωσιμότητα των προσπαθειών της κυβέρνησης να εισάγει μεταρρυθμίσεις στο σύστημα υγείας (Hotchkiss and Jacobalis 1999, Simms and Rowson 2003, Waters et al. 2003). Παρόμοιες τάσεις σε σχέση με τις περικοπές των δαπανών για την υγεία και χαμηλότερη χρήση των υπηρεσιών υγείας παρατηρήθηκαν επίσης στην Κορέα (Yang et al. 2001), ενώ στην Ιαπωνία, το Χονγκ-Κόνγκ και την Κορέα σημειώθηκε αύξηση των αυτοκτονιών κατά 10.400 περιπτώσεις μεταξύ 1997-8 (Chang et al. 2009). Εξαίρεση αποτέλεσε η Μαλαισία, η οποία δεν εφάρμοσε τις συμβουλές του ΔΝΤ και της Παγκόσμιας Τράπεζας για μείωση των δαπανών υγείας, με αποτέλεσμα να μην απαξιωθεί το σύστημα και το επίπεδο υγείας της όπως συνέβη στις παραπάνω χώρες (Hopkins 2006).
Στη Λατινική Αμερική, η εμπειρία της Αργεντινής δείχνει ότι η οικονομική κρίση που ξέσπασε το 2001 επιδείνωσε τα προβλήματα του συστήματος υγείας. Οι γεωγραφικές ανισότητες στο επίπεδο υγείας, στην πρόσβαση και την χρηματοδότηση των υπηρεσιών υγείας διευρύνθηκαν και το σύστημα υγείας έγινε πιο κατακερματισμένο και αναποτελεσματικό. Η ασφαλιστική κάλυψη για υγεία μειώθηκε δραστικά και η πρόσβαση στις υπηρεσίες περιορίστηκε, ιδιαίτερα για τα φτωχότερα στρώματα, τα οποία υπέστησαν μείωση της ασφαλιστικής τους κάλυψης τρεις φορές μεγαλύτερη από αυτή των μη φτωχών.
Η κρίση έπληξε επίσης την αποτελεσματικότητα προγραμμάτων και υπηρεσιών δημόσιας υγείας υψηλής προτεραιότητας και επιδείνωσε την οικονομική και χρηματοπιστωτική κατάσταση πολλών ασφαλιστικών φορέων και προμηθευτών υπηρεσιών υγείας, αυξάνοντας έτσι τα ελλείμματα του υγειονομικού τομέα. Επιπροσθέτως, η συνολική κατά κεφαλήν δαπάνη υγείας μειώθηκε από 669 δολάρια ΗΠΑ το 1997 σε 242 δολάρια το 2002 (Cavagnero and Bilger 2010, World Bank 2003). Στο Μεξικό, η κρίση του 1995-6 μείωσε το εισόδημα και τους πόρους που μπορούσαν να διατεθούν για προϊόντα που βελτιώνουν ή διατηρούν την υγεία, όπως οι άμεσες πληρωμές για αγορά υπηρεσιών υγείας ή τροφίμων. Επίσης, συνέτεινε στον περιορισμό των δημόσιων δαπανών υγείας και συνεπώς επηρέασε αρνητικά τις κοινωνικές ομάδες που εξαρτώνται άμεσα από τις δημόσιες υπηρεσίες υγείας. Το αποτέλεσμα ήταν η αύξηση του ποσοστού θνησιμότητας κατά 5-6% για τον πληθυσμό ηλικίας 60 ετών και άνω και κατά 7% για τα παιδιά ηλικίας 0-4 ετών, σε σύγκριση με την αναμενόμενη κατάσταση με βάση τις τάσεις που εμφανίζονταν προ κρίσης (Cutler et al. 2002).
Από την ανασκόπηση που προηγήθηκε φαίνεται ότι η ύφεση επιδρά αρνητικά στην υγεία. Καθώς η οικονομική κρίση βαθαίνει, η υγεία επιδεινώνεται και η πίεση που δέχονται οι φορείς παροχής φροντίδας υγείας αυξάνεται. Οι κυβερνήσεις λαμβάνουν μέτρα προκειμένου να επιτευχθεί η περικοπή των προϋπολογισμών για την υγεία, η μείωση του υγειονομικού προσωπικού, καθώς και ο περιορισμός των προγραμμάτων υγείας και της ασφαλιστικής κάλυψης του πληθυσμού. Οι περικοπές στις δημόσιες δαπάνες και η έμφαση στον περιορισμό του κόστους, καθώς και η μείωση της αγοραστικής δύναμης των νοικοκυριών, καθιστούν τις υπηρεσίες υγείας απρόσιτες για τις πιο ευάλωτες κοινωνικές ομάδες.
Ωστόσο, υπάρχουν ορισμένοι οι οποίοι υποστηρίζουν ότι η οικονομική ύφεση έχει θετικές επιπτώσεις στην υγεία (Breman and Shelton 2001, Walker 2010). Καθώς η οικονομική κρίση βαθαίνει, όλο και λιγότερα άτομα διαθέτουν τους οικονομικούς πόρους για να συνεχίσουν να υιοθετούν ανθυγιεινές συμπεριφορές όπως η κατανάλωση αλκοόλ και το κάπνισμα. Αυτό έχει ως αποτέλεσμα τη βελτίωση της υγείας και τη μειωμένη χρήση υπηρεσιών υγείας. Η δεύτερη προσέγγιση είναι απόρροια των σύγχρονων εξελίξεων και της τρέχουσας οικονομικής κρίσης η οποία διαφέρει από αυτές που εξετάστηκαν μέχρι τώρα στο παρόν κείμενο, δεδομένου ότι αφορά τις οικονομικά αναπτυγμένες χώρες.
Σε μια μελέτη που δημοσιεύθηκε το 2000 και η οποία εξέταζε τη σχέση μεταξύ των οικονομικών συνθηκών και της υγείας, ο Christopher Ruhm ανέλυσε τις διακυμάνσεις της θνησιμότητας στις ΗΠΑ μεταξύ 1972 και 1991 και διαπίστωσε ότι η αύξηση της ανεργίας κατά μια ποσοστιαία μονάδα είχε ως αποτέλεσμα τη μείωση της συνολικής θνησιμότητας κατά 0,5% έως 0,6%. Ο Ruhm υποστήριξε ότι η τάση αυτή ήταν συνέπεια της μείωσης των θανατηφόρων τροχαίων ατυχημάτων και των θανάτων από καρδιαγγειακές παθήσεις, παθήσεις του ήπατος ή γρίπη/πνευμονία και απέδωσε αυτή τη μείωση σε συμπεριφορικές αλλαγές που έλαβαν χώρα σε σχέση με την παχυσαρκία, το κάπνισμα, τη διατροφή και την άσκηση, λόγω μείωσης του διαθέσιμου εισοδήματος.
Σε μια ανασκόπηση παρόμοιων μελετών, ο Stephen Bezruchka (2009) κατέληξε σε αντίστοιχες διαπιστώσεις. Ωστόσο, τα συμπεράσματα μελέτης που διεξήχθη από τους Stuckler et al. (2009) έρχονται σε αντίθεση με τις θέσεις του Ruhm και του Bezruchka. Πιο συγκεκριμένα, η μελέτη αυτή δείχνει ότι η μείωση των θανάτων από τροχαία κατά τη διάρκεια των υφέσεων που εμφανίστηκαν στην Ευρώπη μεταξύ 1970 και 2007 αντισταθμίστηκε από την αύξηση των αυτοκτονιών και των ανθρωποκτονιών. Ειδικότερα, για κάθε μια ποσοστιαία μονάδα αύξησης της ανεργίας βρέθηκε ότι αντιστοιχεί μείωση στους θανάτους από τροχαία ατυχήματα κατά 1,39%, αύξηση των αυτοκτονιών κατά 0,79% και αύξηση των ανθρωποκτονιών επίσης κατά 0,79%. Επιπροσθέτως, οι Stuckler et al. άσκησαν κριτική στους Ruhm και Bezruchka ότι δεν λαμβάνουν υπόψη το γεγονός ότι στους δείκτες θνησιμότητας δεν αποτυπώνεται η επίδραση των μη θανατηφόρων ασθενειών ή των θανατηφόρων ασθενειών οι οποίες όμως χρειάζονται αρκετά χρόνια μέχρι να εκδηλωθούν, όπως είναι για παράδειγμα ο καρκίνος.
Θα μπορούσε να υποστηριχθεί λοιπόν ότι το βάθος, η έκταση και η ένταση της ύφεσης είναι ένας σημαντικός προσδιοριστικός παράγοντας του επιπέδου υγείας αλλά και της εφαρμοζόμενης πολιτικής υγείας. Στο σημείο αυτό αναδεικνύεται ο ρόλος των διεθνών οργανισμών και των παρεμβάσεών τους ως προς τις υποδείξεις τους σχετικά με τις πολιτικές που υποχρεώνονται να εφαρμόσουν οι δανειζόμενες χώρες σε κρίση. Θα ήταν χρήσιμο λοιπόν να διερευνηθούν οι επιπτώσεις των υποδείξεων του ΔΝΤ στην υγεία και την πολιτική υγείας, δεδομένου ότι το ΔΝΤ αποτελεί βασικό δανειστή της Ελλάδας. Σύμφωνα με τα αποτελέσματα έρευνας η οποία δημοσιεύθηκε το 1996 και συνοψίζει την έως τότε δεκαπενταετή εμπειρία των αναπτυσσόμενων χωρών από την εφαρμογή σε αυτές των Προγραμμάτων Διαρθρωτικής Προσαρμογής του ΔΝΤ, το αποτέλεσμα ήταν να καταστούν οι προϋπολογισμοί υγείας περισσότερο ευάλωτοι στις περικοπές των κρατικών δαπανών που εφαρμόστηκαν, η ποιότητα των υπηρεσιών υγείας υποβαθμίστηκε, αυξήθηκε η συχνότητα εμφάνισης μεταδοτικών ασθενειών και γενικότερα χειροτέρευσε το επίπεδο υγείας των πληθυσμών (Peabody 1996).
Μια σχετικά πιο πρόσφατη έρευνα αναφερόμενη στις πολιτικές του ΔΝΤ στις χώρες της υποσαχάριας Αφρικής καταλήγει σε εξίσου αρνητικά συμπεράσματα (Buckley and Baker 2008). Οι πολιτικές του ΔΝΤ αποδείχθηκαν καταστροφικές για τον τομέα υγείας των χωρών αυτών, απομυζώντας πόρους από τις αναγκαίες υπηρεσίες υγείας τούς οποίους έστρεψαν προς την αποπληρωμή των δανείων, ωθώντας στην ιδιωτικοποίηση και τον περιορισμό της πρόσβασης των φτωχών σε βασικές υπηρεσίες υγείας και μειώνοντας τους μισθούς με συνέπεια τη μετανάστευση ιατρικού δυναμικού σε άλλες χώρες.
Τέλος, αξίζει να αναφερθεί η έρευνα των Stuckler et al. (2008), οι οποίοι διερεύνησαν την τάση στους δείκτες θνησιμότητας από φυματίωση σε 21 πρώην σοσιαλιστικά κράτη της Ευρώπης κατά την περίοδο 1991-2002, αναφορικά με την ύπαρξη ή όχι δανειακής σύμβασης με το ΔΝΤ. Σύμφωνα με τα ευρήματά τους, οι χώρες με δανειακή σύμβαση με το ΔΝΤ εμφάνισαν 16,6% μεγαλύτερη θνησιμότητα από φυματίωση συγκριτικά με τις χώρες που δεν είχαν τέτοια σύμβαση. Για κάθε χρόνο επιπλέον παραμονής στο ΔΝΤ η θνησιμότητα από φυματίωση αυξάνονταν κατά 4,1% και για κάθε επιπλέον 1% ποσό δανείου από το ΔΝΤ η θνησιμότητα από φυματίωση αυξάνονταν κατά 0,9%. Οι χώρες που διέκοπταν τις συμβάσεις τους με το ΔΝΤ παρουσίαζαν μείωση της θνησιμότητας από φυματίωση κατά 30,7%. Οι χώρες που σύναπταν δάνεια με άλλους εταίρους πλην του ΔΝΤ είχαν στατιστικά καλύτερους δείκτες θνησιμότητας από φυματίωση σε σχέση με εκείνες που μπήκαν στο ΔΝΤ.
Συμπερασματικά, σε χώρες που ζήτησαν βοήθεια από το ΔΝΤ, οι οικονομικοί και δημοσιονομικοί περιορισμοί που τέθηκαν κατά την περίοδο αποπληρωμής των δανείων, η μείωση του ΑΕΠ, η σημαντική αύξηση της ανεργίας και η μείωση των εσόδων επέδρασαν αρνητικά στο οικογενειακό εισόδημα, τις δημόσιες δαπάνες και τις δυνατότητες του εθελοντικού τομέα, προκειμένου να αναπτυχθούν αποτελεσματικές δράσεις στον τομέα της υγείας. Λόγω της πτώσης του οικογενειακού εισοδήματος, οι πολίτες στράφηκαν στις δημόσιες υπηρεσίες υγείας και καθώς οι κυβερνήσεις περιέκοψαν τις δαπάνες υγείας, η ποιότητα της φροντίδας επιδεινώθηκε, η πρόσβαση στις υπηρεσίες περιορίστηκε και οι πόροι και οι υποδομές υγείας απαξιώθηκαν. Άμεσα προκύπτει το ερώτημα για το ποια είναι η κατάσταση που διαμορφώθηκε στον τομέα υγείας της Ελλάδας, από τη στιγμή που αποφασίστηκε η προσφυγή της χώρας στη δανειοδότηση από το ΔΝΤ.
Η ΕΛΛΗΝΙΚΗ ΑΠΑΝΤΗΣΗ: ΜΙΑ ΧΑΜΕΝΗ ΕΥΚΑΙΡΙΑ
Το αίτημα της Ελλάδας για βοήθεια από το Διεθνές Νομισματικό Ταμείο το 2010 και η υπογραφή του πρώτου Μνημονίου συνοδεύτηκαν από την εφαρμογή σκληρών, ακραία φιλελεύθερων πολιτικών λιτότητας και τον περιορισμό των κοινωνικών παροχών. Στο πλαίσιο αυτό, συντελέστηκε μια σειρά μεταρρυθμίσεων που απέρρεαν από της δεσμεύσεις που ανέλαβε η Ελλάδα έναντι των πιστωτών της. Σημαντικό μερίδιο των μεταρρυθμίσεων που προωθήθηκαν, αλλά και συνεχώς προωθούνται, κατέχει ο τομέας της υγείας. Τα μέτρα που εφαρμόστηκαν εντάσσονται σε ένα ευρύ φάσμα επιλογών που θα μπορούσαν να ομαδοποιηθούν σε τρεις κατηγορίες: μέτρα για τον έλεγχο των δαπανών και τη χρηματοδότηση των υπηρεσιών υγείας, μέτρα που σχετίζονται με την ένταση και την ποιότητα των δημόσια χρηματοδοτούμενων υπηρεσιών υγείας και μέτρα για τον έλεγχο του κόστους.
Στα μέτρα για τον έλεγχο των δαπανών και τη χρηματοδότηση των υπηρεσιών υγείας εντάσσονται οι προσπάθειες μείωσης των δημόσιων δαπανών υγείας, η αύξηση των εσόδων μέσω της φορολογικής πολιτικής, η εξέλιξη των ασφαλιστικών εισφορών και η αύξηση της συμμετοχής των πολιτών στο κόστος χρήσης των υπηρεσιών, ενώ δευτερογενείς επιδράσεις προκύπτουν και από την εφαρμοζόμενη πολιτική απασχόλησης και εργασιακών σχέσεων.
Πρώτιστο μέλημα των επιχειρούμενων παρεμβάσεων είναι ο περιορισμός των δημόσιων ελλειμμάτων. Συνεπώς, τους κατευθυντήριους άξονες της όλης δραστηριότητας αποτελούν οι στόχοι που έχουν τεθεί στα Μνημόνια Συνεννόησης σχετικά με τον περιορισμό των δημόσιων δαπανών υγείας. Σύμφωνα, λοιπόν, με τα Μνημόνια Συνεννόησης, μέχρι το 2012, η δημόσια δαπάνη για την υγεία δεν θα πρέπει να ξεπερνά το 6% του ΑΕΠ και η δημόσια φαρμακευτική δαπάνη δεν θα πρέπει να ξεπερνά το 1% του ΑΕΠ. Κατά τη διετία 2011-12 θα πρέπει να επιτευχθεί μείωση των δημόσιων φαρμακευτικών δαπανών κατά 2 δισ. ευρώ σε σχέση με τα επίπεδα του 2010, εκ των οποίων, το 1 δισ. θα πρέπει να έχει εξοικονομηθεί μέχρι το τέλος του 2011, ενώ η η εξωνοσοκομειακή φαρμακευτική δαπάνη δεν θα πρέπει να υπερβεί τα 2.88 δισ. ευρώ το 2012. Από την αγορά ιατρικών υπηρεσιών και υλικών προβλέπεται η μείωση των δαπανών κατά τουλάχιστον 25% στο τέλος του 2011 σε σύγκριση με το 2010. Ένας ακόμα στόχος είναι να μειωθεί το κόστος των νοσοκομείων τουλάχιστον κατά 10% το 2011 και κατά 5% το 2012 πλέον του προηγούμενου έτους. Στα επιπρόσθετα μέτρα για το 2011 και τη μεσοπρόθεσμη δημοσιονομική στρατηγική μέχρι το 2015, περιλαμβάνονται και περικοπές στις φαρμακευτικές δαπάνες και τις δαπάνες υγείας κατά τουλάχιστον 310 εκατ. ευρώ το 2011 και επιπλέον 697 εκατ. ευρώ το 2012, 349 εκατ. ευρώ το 2013, 303 εκατ. ευρώ το 2014 και 463 εκατ. ευρώ το 2015 (Υπουργείο Οικονομικών 2011).
Το ερώτημα που προκύπτει είναι με ποιο τρόπο προσδιορίστηκαν τα παραπάνω μεγέθη, εάν προέκυψαν ως αποτέλεσμα υπολογισμών με πραγματικά δεδομένα ή απλά πρόκειται για εκτιμήσεις. Οι αμφιβολίες αυτές εκφράζονται, δεδομένου ότι κοινή παραδοχή όλων ήταν η μέχρι πρόσφατα απουσία αξιόπιστων στοιχείων ως προς τις δαπάνες υγείας και τη σύνθεση αυτών κατά είδος υπηρεσίας, κατά φορέα χρηματοδότησης και κατά κατηγορία παρόχου. Το κενό αυτό μόνο πρόσφατα καλύφθηκε με την ανάπτυξη του συστήματος Εθνικών Λογαριασμών Υγείας με βάση τη μεθοδολογία του ΟΟΣΑ (Εργαστήριο οργάνωσης και Αξιολόγησης Υπηρεσιών Υγείας 2013). Ο προβληματισμός εντείνεται εάν αναλογιστεί κανείς ότι ως επιδίωξη έχει τεθεί η διατήρηση των δημόσιων δαπανών υγείας κάτω από ένα ορισμένο ποσοστό του ΑΕΠ (6%), ως de facto μνημονιακή δέσμευση που συνδέεται με την πορεία του ΑΕΠ και όχι με την επίτευξη αποδοτικότερης και αποτελεσματικότερης λειτουργίας του συστήματος υγείας. Δεδομένης της τάσης μείωσης που παρατηρείται συνεχώς στο παραγόμενο προϊόν της χώρας από το 2008 μέχρι σήμερα, αυτό έχει ως αποτέλεσμα τη συνεχή συρρίκνωση των δαπανών υγείας, με άμεσο κίνδυνο την απαξίωση του δημόσιου χαρακτήρα του συστήματος υγείας και την υποβάθμιση της επάρκειας και της ποιότητας των παρεχομένων από αυτό υπηρεσιών.
Μέτρα προκειμένου να αυξηθούν οι πόροι για τη χρηματοδότηση του συστήματος υγείας αποτέλεσαν επίσης η αύξηση των φόρων «υπέρ υγείας», όπως ο φόρος στην κατανάλωση αλκοόλ και τσιγάρων, ο οποίος κατά την τελευταία τριετία, για το αλκοόλ αυξήθηκε 3 φορές και για τα τσιγάρα 4 φορές. Δεν έλειψαν και οι περιπτώσεις αύξησης των ασφαλιστικών εισφορών για την υγεία όπως έγινε στην περίπτωση των ασφαλισμένων του ΟΓΑ. Θα πρέπει να επισημανθεί ότι οι επιβαρύνσεις αυτές συντελέστηκαν σε ένα πλαίσιο γενικότερης φορολογικής επιβάρυνσης, ιδιαίτερα των μισθωτών. Ενδεικτικά, κατά την τριετία 2010-12, η αύξηση του συνολικού φορολογικού βάρους των μισθωτών (εισφορών και φόρων επί του εισοδήματος) ήταν 2,8 ποσοστιαίες μονάδες, εκ των οποίων οι 2,15 προήλθαν από την αύξηση της φορολογίας εισοδήματος και το υπόλοιπο από την αύξηση των ασφαλιστικών εισφορών που βαρύνουν τους εργαζόμενους (0,35 μονάδες) και τους εργοδότες (0,3 μονάδες). Η αύξηση του φορολογικού βάρους οφείλεται κατά κύριο λόγο στην μείωση του αφορολόγητου ορίου από τα 12.000 στα 5.000 ευρώ καθώς και στην θέσπιση της έκτακτης εισφοράς αλληλεγγύης 1% έως 4% επί του εισοδήματος (OECD 2013).
Εκτός των παραπάνω, τα μέτρα τα οποία επιβάρυναν ιδιαίτερα τον πληθυσμό της χώρας και επέδρασαν αρνητικά στην πρόσβαση των υπηρεσιών υγείας, καταστρατηγώντας έτσι έναν από τους βασικούς στόχους κάθε συστήματος υγείας που θέλει να αποκαλείται «εθνικό», ήταν αυτά που οδήγησαν στην αύξηση της συμμετοχής των πολιτών στο κόστος χρήσης των υπηρεσιών υγείας. Εδώ εντάσσεται η θεσμοθέτηση καταβολής 5 ευρώ για κάθε επίσκεψη σε Κέντρα Υγείας και εξωτερικά ιατρεία δημόσιων νοσοκομείων. Εντάσσεται επίσης η επέκταση των ρυθμίσεων του Ν. 2889/2001 για τα απογευματινά ιατρεία των νοσοκομείων με το Ν.3868/2010 και η καθιέρωση της ολοήμερης λειτουργίας των νοσοκομείων που ανήκουν στο ΕΣΥ, μέσω της επέκτασης των εξωτερικών ιατρείων και τη διενέργεια διαγνωστικών, θεραπευτικών και επεμβατικών πράξεων πέραν του τακτικού ωραρίου. Η σκοπιμότητα αυτού του μέτρου σχετίζεται με το ότι εξασφαλίζει τη δυνατότητα επιλογής από τους πολίτες του ιατρού της αρεσκείας τους, μειώνει τις λίστες αναμονής, αξιοποιείται καλύτερα ο ιατρικός εξοπλισμός και αυξάνονται τα έσοδα των νοσοκομείων.
Ωστόσο, το γεγονός ότι η επίσκεψη στα απογευματινά ιατρεία προϋποθέτει την καταβολή συγκεκριμένου ποσού από τον πολίτη, το οποίο κυμαίνεται από 45 έως 90 ευρώ, δημιουργεί συνθήκες άνισης πρόσβασης των πολιτών στις υπηρεσίες υγείας, αφού σχετίζεται με την εισοδηματική δυνατότητα καταβολής άμεσης πληρωμής. Το πρόβλημα διογκώνεται ακόμα περισσότερο υπό τις παρούσες συνθήκες οικονομικής στενότητας όπου εφαρμόζονται μέτρα αυστηρής λιτότητας και δημοσιονομικών περιορισμών (Οικονόμου 2012). Το αποτέλεσμα ήταν η μείωση του αριθμού επισκέψεων στα απογευματινά ιατρεία των νοσοκομείων του ΕΣΥ κατά 6% το 2010 σε σύγκριση με το 2009 (από 559.358 σε 527.602 επισκέψεις) και κατά 19% το 2011 σε σχέση με το 2010 (από 527.602 σε 429.903 επισκέψεις). Μείωση παρατηρήθηκε και στο συνολικό αριθμό επισκέψεων στα τακτικά εξωτερικά ιατρεία, τα τμήματα επειγόντων περιστατικών και τα απογευματινά ιατρεία των δημόσιων νοσοκομείων κατά 9% το 2010 σε σχέση με το 2009 και κατά 1% το 2011 σε σχέση με το 2010 (από 13.056.652 επισκέψεις το 2009 σε 11.911.390 το 2010 και 11.797.396 το 2011) (Υπουργείο Υγείας και Κοινωνικής Αλληλεγγύης 2012).
Ένας άλλος τομέας όπου η συμμετοχή των ασφαλισμένων αυξήθηκε σημαντικά είναι τα φάρμακα. Η συμμετοχή αυξήθηκε από 0% σε 10% για φάρμακα ασθενειών όπως Alzheimer, άνοια, επιληψία, αγγειοπάθεια Burger, νόσο Charcot, από 0% σε 25% για την πνευμονική υπέρταση, από 10% σε 25% για ρευματοειδή αρθρίτιδα, ψωριασική αρθρίτιδα, λύκο, αγγειίτιδες, κίρρωση ήπατος, σπονδυλοαρθρίτιδα, σκληροδερμία, χρόνια αποφρακτική πνευμονοπάθεια, αδένωμα υπόφυσης, οστεοπόρωση, νόσο Paget, νόσο του Crohn, δερματομυοσίτιδα, ελκώδη κολίτιδα, σύνδρομο βραχέως εντέρου, ενώ οι νεφροπαθείς που υποβάλλονται σε αιμοκάθαρση πληρώνουν πλέον οι ίδιοι τα φάρμακα που δεν σχετίζονται άμεσα με την πάθησή τους, παρόλο που αυτά μπορεί να αντιμετωπίζουν συμπτώματα που σχετίζονται με ασθένειες οι οποίες συνδυαστικά με τη νεφροπάθεια επιβαρύνουν την κατάσταση της υγείας τους. Επιπροσθέτως, αύξηση συμμετοχής επιβλήθηκε στις δαπάνες για αναλώσιμο υγειονομικό υλικό, προϊόντα ειδικής διατροφής, νοσηλεία σε χώρες εκτός ΕΕ, προθέσεις και βοηθητικά θεραπευτικά μέσα, ορθοπεδικά είδη, αναπνευστικές συσκευές.
Μια νέα δέσμη επιβαρύνσεων προβλέπεται στο Τρίτο Μνημόνιο όπου προσδιορίζονται υψηλότερες συμμετοχές για τις ενδονοσοκομειακές νοσηλείες (25 ευρώ) και για κάθε συνταγή (1 ευρώ) ώστε να εξοικονομηθούν 115 εκατομμύρια ευρώ το 2014, για ιατρικές υπηρεσίες παρεχόμενες από ιδιώτες συμβεβλημένους με τα ασφαλιστικά ταμεία ιατρούς κατά τουλάχιστο 30% και επιπλέον αναθεώρηση της δομής συμμετοχής των ασθενών για φάρμακα προκειμένου να εξαιρεθεί συμμετοχής μόνο ένας περιορισμένος αριθμός φαρμάκων που σχετίζονται με συγκεκριμένες θεραπευτικές αγωγές (Υπουργείο Οικονομικών 2012).
Τέλος, δεν θα πρέπει να παραβλεφθούν οι παράπλευρες συνέπειες που προκύπτουν για τη χρηματοδότηση του συστήματος υγείας από την πολιτική που εφαρμόζεται στους τομείς τής απασχόλησης και των εργασιακών σχέσεων. Η εκτίναξη της ανεργίας στο 27% του παραγωγικού δυναμικού, η απορρύθμιση των εργασιακών σχέσεων και η ευελιξία, καθώς και η μείωση των μισθών, περιορίζουν τα έσοδα από τις ασφαλιστικές εισφορές. Το γεγονός αυτό, σε συνδυασμό με τη μείωση της κρατικής επιχορήγησης του Εθνικού Οργανισμού Παροχής Υπηρεσιών Υγείας (ΕΟΠΥΥ) στο 0,4% του ΑΕΠ, έναντι του αρχικού προβλεπόμενου ποσοστού (0,6%), δυσχεραίνει την οικονομική βιωσιμότητα του ενιαίου ταμείου υγείας και καθιστά αναγκαίο τον επανασχεδιασμό της ακολουθούμενης πολιτικής (Σκρουμπέλος κ.α. 2012)
Μέτρα που επιδρούν στην ένταση και την ποιότητα των υπηρεσιών υγείας: Μια δεύτερη δέσμη μέτρων που υιοθετήθηκαν και αναιρούν επίσης έναν βασικό στόχο των εθνικών συστημάτων υγείας, είναι αυτά που περιορίζουν την έκταση της ασφαλιστικής κάλυψης του πληθυσμού. Η θεσμοθέτηση του ΕΟΠΥΥ συνοδεύτηκε με τέτοιου είδους παρεμβάσεις, καθώς ο αρχικός Κανονισμός Παροχών του οργανισμού (ΦΕΚ 2456/Β’/3-11-2011) τροποποιήθηκε δύο φορές (ΦΕΚ 1233/Β’/11-4-2012 και ΦΕΚ 3054/Β’/18-11-2012) και οδήγησε πρώτον, στην εισαγωγή εισοδηματικών κριτηρίων για τη δωρεάν χορήγηση υγειονομικού υλικού σε τετραπληγικούς, παραπληγικούς, νεφροπαθείς, μεταμοσχευμένους, οροθετικούς, δεύτερον, σε περιορισμό των δικαιολογούμενων φυσικοθεραπειών, λογοθεραπειών, εργοθεραπειών, αεροθεραπειών, λουτροθεραπειών και τρίτον, στη μη κάλυψη ορισμένων ακριβών εξετάσεων όπως για παράδειγμα PCR και για θρομβοφιλία. Σε αυτά θα πρέπει να προστεθεί η πρόβλεψη του Γ’ Μνημονίου ότι προκειμένου να βελτιωθεί η τρέχουσα οικονομική κατάσταση του ΕΟΠΥΥ, θα υιοθετηθεί νομοθεσία με άμεση εφαρμογή για να περιοριστεί το πακέτο παροχών με αφαίρεση επιλεγμένων υπηρεσιών, καθιέρωση ανωτάτων ορίων χρήσης και μείωση των ποσοστών κάλυψης, προκειμένου να εξοικονομηθούν 180 εκατομμύρια ευρώ το 2013.
Η ανεπάρκεια επίσημων δεδομένων για τις λίστες αναμονής καθιστά δύσκολη την εκτίμηση της υφιστάμενης κατάστασης ως προς τις επιπτώσεις των μέτρων που εφαρμόζονται στην «προτεραιοποίηση» (rationing) στην πρόσβαση των υπηρεσιών υγείας. Η δυσκολία σχετίζεται με την απουσία συγκροτημένης πολιτικής διαχείρισης των χρόνων και των λιστών αναμονής. Μπορούν, ωστόσο, να γίνουν ορισμένες εκτιμήσεις. Για παράδειγμα, είναι αναγκαίο να διερευνηθεί σε ποιο βαθμό η μείωση του διοικητικού προσωπικού του ΕΟΠΥΥ κατά τουλάχιστον 50%, σε σχέση με αυτό που είχαν τα τέσσερα βασικά συγχωνευθέντα ταμεία (ΙΚΑ, ΟΓΑ, ΟΑΕΕ, ΟΠΑΔ) και των συμβαλλομένων γιατρών κατά 25%, αυξάνει το κόστος χρόνου για τους ασφαλισμένους.
Επιπροσθέτως, η επιβολή πλαφόν στις επισκέψεις των συμβεβλημένων με τον ΕΟΠΥΥ γιατρών (10 ανά εργάσιμη ημέρα, 200 ανά μήνα) επιβαρύνει τους ασφαλισμένους με την άσκοπη περιπλάνησή τους στο σύστημα υγείας μέχρι να βρουν γιατρό που δεν έχει συμπληρώσει το πλαφόν προκειμένου να τους παρέχει τις υπηρεσίες που χρειάζονται. Με άλλα λόγια, αντί να προωθούνται μεταρρυθμίσεις που διευκολύνουν τον προσανατολισμό του ασθενή στο σύστημα υγείας, με τη μορφή, για παράδειγμα, του γενικού οικογενειακού γιατρού, ο ασθενής επιβαρύνεται με την ευθύνη αναζήτησης υπηρεσιών, περιορίζοντάς του τις επιλογές όχι μόνο λόγω πλαφόν επισκέψεων αλλά και λόγω της απουσίας επίσημου μηχανισμού πληροφόρησης για τη διαθεσιμότητα των γιατρών. Σε αυτά, θα πρέπει να υπολογιστεί και η πρόσθετη χρέωση των ασφαλισμένων για τη χρησιμοποίηση της υπηρεσίας των τηλεφωνικών ραντεβού, μιας και αυτή έχει εκχωρηθεί στις ιδιωτικές εταιρίες κινητής τηλεφωνίας.
Το πρόβλημα της «προτεραιοποίησης» συνδέεται, όμως, και με μια άλλη διάσταση. Η προσπάθεια σε σύντομο χρονικό διάστημα να περικοπούν οι διαθέσιμοι πόροι για την υγεία είναι πιθανό να αποβεί σε βάρος της ποιότητας των παρεχομένων υπηρεσιών και σε καθυστερήσεις στην παροχή φροντίδας, ιδιαίτερα από τα δημόσια νοσοκομεία, εφόσον δεν προωθούνται πολιτικές δομικής αλλαγής του τρόπου παραγωγής των υπηρεσιών υγείας που θα εξασφαλίζουν ποιοτική και ποσοτική επάρκεια φροντίδας με λιγότερους και πιο αποδοτικά διαχειριζόμενους πόρους (Economou, Giorno 2009).
Μέτρα τα οποία επιδρούν στο κόστος των υπηρεσιών υγείας είναι αυτά που αποσκοπούν στον έλεγχο των τιμών των ιατρικών προϊόντων, στον επαναπροσδιορισμό των αμοιβών των επαγγελματιών υγείας και της αποζημίωσης των προμηθευτών και στην αναδιοργάνωση των διοικητικών δομών και των αγοραστών υπηρεσιών υγείας.
Αναφορικά με τον έλεγχο των τιμών, λήφθηκαν μέτρα τα οποία κινήθηκαν προς τη σωστή κατεύθυνση. Σημαντική ήταν η ψήφιση του Ν.3918/2011, σύμφωνα με τον οποίο οι προμήθειες υγείας προγραμματίζονται πλέον σε περιφερειακό επίπεδο, μέσα από Περιφερειακά Προγράμματα Προμηθειών και Υπηρεσιών (ΠΠΠΥ). Τα ΠΠΠΥ υποβάλλονται στη Συντονιστική Επιτροπή Προμηθειών (ΣΕΠ) η οποία καθορίζει κατά περίπτωση: α) ποιοι διαγωνισμοί προμηθειών προϊόντων και υπηρεσιών διενεργούνται σε επίπεδο Υγειονομικής Περιφέρειας ή περισσότερων Υγειονομικών Περιφερειών ή σε εθνικό επίπεδο, β) το είδος της διαγωνιστικής διαδικασίας, γ) την αναθέτουσα αρχή, η οποία αναλαμβάνει τη διενέργεια διαγωνισμού, τη σύναψη και τη μέριμνα εκτέλεσης της σύμβασης. Ο ρόλος της ΣΕΠ είναι η ενοποίηση των διαγωνισμών προμηθειών προϊόντων και υπηρεσιών σε επίπεδο εθνικό ή μιας ή περισσότερων Υγειονομικών Περιφερειών, προκειμένου να επιτυγχάνεται η μέγιστη δυνατή οικονομία κλίμακας. Θετική επίσης θα πρέπει να θεωρηθεί η σύσταση Επιτροπής Προδιαγραφών και του Παρατηρητηρίου Τιμών των οποίων έργο είναι ο καθορισμός των ενιαίων προδιαγραφών και προτύπων ανά ιατροτεχνολογικό προϊόν και η παρακολούθηση των τιμών για τον προσδιορισμό αποδεκτής τιμής μονάδας.
Ο Ν.3918/2011 περιλαμβάνει επίσης διατάξεις προκειμένου να επιτευχθεί ο εξορθολογισμός των συστημάτων αδειοδότησης κυκλοφορίας, τιμολόγησης και αποζημίωσης των φαρμάκων. Ειδικότερα, θεσμοθετεί την καθιέρωση ποσού επιστροφής από ιδιωτικά φαρμακεία υπέρ των φορέων κοινωνικής ασφάλισης, τον καθορισμό τιμής κοινωνικής ασφάλισης και ποσού έκπτωσης των φαρμακευτικών εταιριών προς τους φορείς κοινωνικής ασφάλισης και τα δημόσια νοσοκομεία στο ύψος της διαφοράς της τιμής κοινωνικής ασφάλισης από την τιμή παραγωγού ή εισαγωγέα, τη μερική απελευθέρωση του επαγγέλματος των φαρμακοποιών, την αύξηση των ωρών λειτουργίας των φαρμακείων, τη δυνατότητα συστέγασης φαρμακείων με τη μορφή ομόρρυθμης εταιρίας, την προμήθεια των φαρμάκων στη νοσοκομειακή τιμή για τις μονάδες κοινωνικής φροντίδας και για τα ΝΠΔΔ που εποπτεύονται από τον Υπουργό Υγείας και Κοινωνικής Αλληλεγγύης, τη μείωση του μικτού ποσοστού κέρδους των εμπόρων φαρμακευτικών προϊόντων χονδρικής πώλησης, τη μεταφορά του Τμήματος τιμών φαρμάκων και της Επιτροπής τιμών φαρμάκων από τη Γενική Γραμματεία Εμπορίου του Υπουργείου Οικονομίας, Ανταγωνιστικότητας και Ναυτιλίας στο Υπουργείο Υγείας και Κοινωνικής Αλληλεγγύης και τη μεταφορά των αρμοδιοτήτων του Υπουργείου Οικονομίας, Ανταγωνιστικότητας και Ναυτιλίας που αφορούν σε θέματα φαρμακευτικής πολιτικής, στον Υπουργό Υγείας και Κοινωνικής Αλληλεγγύης.
Πρόθεση της ακολουθούμενης πολιτικής είναι και η ενδυνάμωση της αγοράς των γενόσημων (αντίγραφων) φαρμάκων και η προώθηση της συνταγογράφησης με βάση τη δραστική ουσία και όχι την εμπορική ονομασία του φαρμάκου. Οι γιατροί των ασφαλιστικών ταμείων και του ΕΟΠΥΥ είναι υποχρεωμένοι να συνταγογραφούν αποκλειστικά και μόνον τη δραστική ουσία και τη συνιστώμενη περιεκτικότητά της και όχι την εμπορική ονομασία των φαρμάκων. Αυτό μπορεί να θεωρηθεί ένα θετικό βήμα για τη μείωση της φαρμακευτικής δαπάνης, διότι εκτός της χαμηλότερης τιμής των γενοσήμων, περιορίζει την προκλητή συνταγογράφηση των ιατρών που οφείλεται στις ανήθικες συνδιαλλαγές τους με τις φαρμακευτικές εταιρείες. Ένα επιπρόσθετο μέτρο για τα φάρμακα είναι η κατάρτιση, με το Ν.3816/2010, θετικής λίστας φαρμάκων, σύμφωνα με την οποία, το δημόσιο, οι οργανισμοί κοινωνικής ασφάλισης και κάθε φορέας και κλάδος ασφάλισης δικαιούχων περίθαλψης εγκρίνουν και εξοφλούν ιατρικές συνταγές μόνο εφόσον αυτές περιλαμβάνουν φάρμακα που περιέχονται στην εν λόγω λίστα. Στο πλαίσιο αυτό διαμορφώνονται τιμές αναφοράς για κάθε θεραπευτική κατηγορία, η οποία αποτελεί την ανώτατη τιμή αποζημίωσης από τους φορείς κοινωνικής ασφάλισης των θεραπευτικών προϊόντων ολόκληρης της θεραπευτικής κατηγορίας. Το μέτρο τούτο συνέβαλλε στη μείωση των τιμών των φαρμάκων σε επίπεδα κατώτερα αυτών που προσδιορίζονταν μέχρι τότε.
Εκτός όμως της θετικής λίστας, από τον Απρίλιο του 2011 (Απόφαση Αριθμ. ΔΥΓ3α/οικ.32294, ΦΕΚ 559Β-8/5/2011) έχει καταρτιστεί και αρνητική λίστα φαρμάκων, η οποία περιέχει φαρμακευτικά προϊόντα που χορηγούνται με ιατρική συνταγή και δεν αποζημιώνονται από την κοινωνική ασφάλιση. Φάρμακα που εντάσσονται στην αρνητική λίστα είναι όσα ανήκουν στο σύγχρονο τρόπο ζωής, έχουν εγκριθεί ως πιθανώς ή δυνητικώς αποτελεσματικά, δεν αποζημιώνονται από άλλες χώρες της Ευρώπης, από τη διεθνή βιβλιογραφία δεν τεκμηριώνεται πλήρως η αποτελεσματικότητά τους και πρόκειται για συνδυασμούς δραστικών ουσιών για ενδείξεις για τις οποίες είναι ασφαλέστερη η χωριστή τους χορήγηση. Η χρήση της αρνητικής λίστας μπορεί να μειώσει τη φαρμακευτική δαπάνη με τον όρο όμως ότι δεν θα αυξηθεί ο όγκος των συνταγογραφούμενων φαρμάκων που εμπεριέχονται στη θετική λίστα.
Θα πρέπει, ωστόσο, να επισημανθεί το γεγονός ότι οι λίστες φαρμάκων και ο έλεγχος των τιμών μόνο εν μέρει μπορούν να περιορίσουν τις φαρμακευτικές δαπάνες. Όπως έχει δείξει και το πρόσφατο παρελθόν, η όποια αρχική θετική τους επίπτωση πολύ εύκολα παρακάμπτεται στη συνέχεια, καθώς οι φαρμακευτικές εταιρείες, σε συνεργασία με μερίδα των ιατρών, βρίσκουν γρήγορα το αντίδοτο. Επιπροσθέτως, όπως έδειξε η πρόσφατη επιμονή του Υπουργείου Υγείας για συνεχείς μειώσεις των τιμών των φαρμάκων, αυτό μπορεί να οδηγήσει στην εμφάνιση παράλληλων εξαγωγών και τη δημιουργία συνθηκών στενότητας στην εγχώρια αγορά φαρμάκου.
Αυτό που περισσότερο απαιτείται είναι μέτρα που περιορίζουν την κατανάλωση των φαρμάκων. Μέτρα που αλλάζουν τόσο τη συνταγογραφική συμπεριφορά των γιατρών όσο και τις αντιλήψεις των πολιτών. Θα μπορούσε κανείς να αναφέρει την ανάπτυξη κατευθυντήριων οδηγιών συνταγογράφησης, διαδικασιών ελέγχου της συνταγογραφικής συμπεριφοράς των ιατρών, μέτρων εξάλειψης των αθέμιτων συνδιαλλαγών γιατρών και φαρμακευτικών εταιριών, αλλά και εκστρατειών ενημέρωσης του πληθυσμού για τις επιπτώσεις της πολυφαρμακίας (Economou 2010). Προς αυτή την κατεύθυνση, σωστά ο Ν.3892/2010 θέσπισε την ηλεκτρονική καταχώρηση και εκτέλεση ιατρικών συνταγών και παραπεμπτικών ιατρικών εξετάσεων. Σύμφωνα με τις διατάξεις του νόμου, όλοι οι γιατροί που έχουν σχέση εργασίας µε οποιαδήποτε µορφή ή είναι συμβεβλημένοι µε τους φορείς κοινωνικής ασφάλισης, οι γιατροί των δηµόσιων δομών υγείας, οι φαρμακοποιοί που λειτουργούν φαρμακείο και είναι συμβεβλημένοι µε τα ασφαλιστικά ταμεία και οι φαρμακοποιοί των δηµόσιων νοσοκομείων, υποχρεούνται να εγγράφονται στο σύστημα ηλεκτρονικής συνταγογράφησης.
Από την άλλη, ο επαναπροσδιορισμός των αμοιβών των επαγγελματιών υγείας δεν βασίστηκε, όπως θα όφειλε, σε κάποιο σύστημα μέτρησης της απόδοσης και διασύνδεσης της αμοιβής με αυτή. Ενταγμένη στο γενικότερο πλαίσιο της εσωτερικής υποτίμησης και της καθολικής περικοπής των μισθών στο δημόσιο και τον ιδιωτικό τομέα, ακολούθησε τη διαδικασία των χωρίς κριτήρια οριζόντιων περικοπών. Μειώθηκαν οι μισθοί των εργαζομένων στις δημόσιες υπηρεσίες υγείας, περιορίστηκαν οι αποζημιώσεις των εφημεριών, μειώθηκαν οι μισθοί και οι αμοιβές των γιατρών των φορέων κοινωνικής ασφάλισης κατά τουλάχιστον 10% το 2011 και κατά επιπλέον 15% το 2012, αναθεωρήθηκαν οι αμοιβές για ιατρικές υπηρεσίες που παρέχονται από ιδιώτες προμηθευτές, με στόχο τη μείωση του κόστους κατά 15% για το 2011 και επιπλέον 15% το 2012 και μειώθηκε το περιθώριο κέρδους των φαρμακοποιών και των χονδρεμπόρων. Είναι χαρακτηριστικό ότι το 51% των περικοπών που έχουν γίνει στη νοσοκομειακή δαπάνη οφείλεται στη μείωση των μισθών στο ΕΣΥ (43%) και στις συνταξιοδοτήσεις (8%) (ΙΟΒΕ 2011). Όπως όμως δείχνει η διεθνής εμπειρία, αυτές οι πολιτικές διογκώνουν τις μισθολογικές ανισορροπίες μεταξύ των χωρών συντελώντας στην αύξηση της διαρροής εξειδικευμένου προσωπικού και της εξωτερικής μετανάστευσης, οδηγούν στην εμφάνιση ελλείψεων ειδικοτήτων και δημιουργούν προβλήματα ποιότητας των παρεχομένων υπηρεσιών. Πιο δόκιμες πολιτικές είναι η εισαγωγή μεθόδων περιγραφής και ανάλυσης θέσεων εργασίας, η κατάλληλη συναρμογή καθηκόντων που προβλέπει μια θέση εργασίας και δεξιοτήτων αυτού που την καταλαμβάνει, ο κατάλληλος τεχνολογικός και πληροφοριακός εξοπλισμός, η διαφάνεια, η λογοδοσία, η δια βίου μάθηση, κλπ. (Mladovsky et al. 2012).
Στον τομέα της αποζημίωσης των προμηθευτών, σημαντική μεταρρυθμιστική καινοτομία αποτέλεσαν τα Κλειστά Ενοποιημένα Νοσήλια (ΚΕΝ) τα οποία προσιδιάζουν με τις Ομοιογενείς Διαγνωστικές Κατηγορίες. Όμως, εμφανίστηκαν προβλήματα στο σχεδιασμό και την εφαρμογή τους. Στο σημείο αυτό θα πρέπει να τεθούν ορισμένα ζητήματα που χρήζουν περεταίρω διερεύνησης.
Πρώτον, είναι γεγονός ότι το σύστημα αυτό φέρνει πιο κοντά τη χρέωση των ασφαλιστικών ταμείων με το πραγματικό κόστος νοσηλείας. Συνεπώς, μειώνεται ένας παράγοντας ο οποίος συνέτεινε στα αυξημένα ελλείμματα των δημόσιων νοσοκομείων, αφού μέχρι σήμερα αυτά δεν αποζημιώνονταν με βάση το πραγματικό κόστος νοσηλείας αλλά με το πολύ χαμηλότερο κλειστό ημερήσιο νοσήλιο. Από την άλλη, όμως, για να λειτουργήσει σωστά το σύστημα, θα πρέπει να εξασφαλιστεί η βιωσιμότητα των Ταμείων Υγείας και η εξεύρεση των αναγκαίων ασφαλιστικών πόρων για την κάλυψη της δαπάνης νοσηλείας των ασφαλισμένων τους.
Δεύτερον, η μέθοδος αυτή συμβάλλει στην ορθολογικότερη διαχείριση των νοσοκομείων, εφόσον, όμως, αντανακλά το πραγματικό κόστος. Στην περίπτωση των ελληνικών ΚΕΝ κάτι τέτοιο δεν συμβαίνει γιατί δεν έχει ενταχθεί σε αυτά το κόστος του προσωπικού των δημόσιων νοσοκομείων, αφού αυτό καλύπτεται από τον κρατικό προϋπολογισμό.
Τρίτον, θα πρέπει να τονισθούν οι ενστάσεις που διατυπώθηκαν από το ιατρικό σώμα ότι οι μέρες νοσηλείας που ορίζουν τα ΚΕΝ για κάθε περιστατικό, είναι λιγότερες και δεν ανταποκρίνονται στις πραγματικές μέρες που είναι αναγκαίες για την αποτελεσματική θεραπεία. Η ανεπάρκεια αυτή σχετίζεται με το γεγονός ότι η διαμόρφωση των ελληνικών ΚΕΝ στηρίχθηκε σε δεδομένα άλλων χωρών που δεν είναι αντίστοιχα με της Ελλάδας (Οικονόμου 2012).
Τέλος, η χώρα κλήθηκε, με βάση τις επιταγές του Μνημονίου, να εφαρμόσει τα ΚΕΝ σε διάστημα ενός χρόνου το οποίο είναι εξαιρετικά περιορισμένο για μια τέτοιας έκτασης εγχείρημα. Ως αποτέλεσμα, η τιμολόγηση των KEN δεν βασίστηκε σε πραγματικές δαπάνες και κλινικά πρωτόκολλα, αλλά σε ένα συνδυασμό κοστολόγησης βάσει της δραστηριότητας με δεδομένα από επιλεγμένα δημόσια νοσοκομεία και σταθμίσεις κόστους. Λόγω των παραπάνω, τα ΚΕΝ έχουν ήδη υποστεί 4 τροποποιήσεις (Polyzos et al. 2013).
Αναφορικά με την αναδιοργάνωση των διοικητικών δομών του συστήματος υγείας, με το Ν.3863/2010 τα Ταμεία και οι κλάδοι υγείας διαχωρίστηκαν από το συνταξιοδοτικό σύστημα και από την εποπτεία του Υπουργείου Εργασίας και Κοινωνικής Ασφάλισης, πέρασαν στην εποπτεία του Υπουργείου Υγείας και Κοινωνικής Αλληλεγγύης. Η αναγκαιότητα του μέτρου αυτού είχε επανειλημμένως επισημανθεί από την επιστημονική κοινότητα. Για τη διαμόρφωση ενιαίου πλαισίου παροχής υπηρεσιών υγείας στον πληθυσμό της χώρας, ο νόμος προέβλεψε την ένταξη και λειτουργία σε ενιαίο πλαίσιο των μονάδων πρωτοβάθμιας και δευτεροβάθμιας υγείας του ΕΣΥ, των φορέων κοινωνικής ασφάλισης αρμοδιότητας της Γενικής Γραμματείας Κοινωνικών Ασφαλίσεων και του Οίκου Ναύτη. Προέβλεψε, επίσης, τη σύσταση στο Υπουργείο Υγείας και Κοινωνικής Αλληλεγγύης, ενός Συμβουλίου Συντονισμού με σκοπό το σχεδιασμό ενιαίων κανόνων αγοράς υπηρεσιών υγείας σε δημόσιο και ιδιωτικό τομέα για λογαριασμό των ασφαλιστικών οργανισμών και τον καθορισμό των κριτηρίων και των όρων σύναψης συμβάσεων των φορέων κοινωνικής ασφάλισης με όλους τους παρόχους υγείας, προκειμένου να αρθεί ο κατατετμημένος χαρακτήρας του συστήματος και να επιτευχθεί η μείωση της δαπάνης. Στη συνέχεια, με το Ν.3918/2011 ιδρύθηκε ο ΕΟΠΥΥ στον οποίο εντάχθηκαν οι κλάδοι υγείας των τεσσάρων μεγαλύτερων ασφαλιστικών φορέων, δηλαδή του ΙΚΑ, του ΟΓΑ, του ΟΠΑΔ και του ΟΑΕΕ, με σκοπό να ενταχθούν αργότερα σε αυτόν οι κλάδοι υγείας και άλλων ταμείων.
Η βασική επιδίωξη της ίδρυσης ενός ενιαίου ταμείου υγείας είναι να συγκεντρωθούν σε αυτό όλοι οι πόροι υγείας και να λειτουργήσει ως μονοψώνιο, με αυξημένη διαπραγματευτική δύναμη έναντι των προμηθευτών υπηρεσιών υγείας. Επιπροσθέτως, με αυτό τον τρόπο επιτυγχάνεται η ομογενοποίηση των παροχών υγείας προς όλους τους ασφαλισμένους και η πρόσβαση σε ενιαίο σύστημα παροχής υπηρεσιών υγείας, ως προς το είδος, την έκταση, το ύψος, τον τρόπο και τη διαδικασία χορήγησης. Στο σημείο αυτό, όμως, προκύπτει ένα κρίσιμο ερώτημα. Η ομογενοποίηση των παροχών συντελείται προς τα πάνω και συνεπώς βελτιώνεται το επίπεδο ιατροφαρμακευτικής περίθαλψης ή αντίθετα προς τα κάτω με μείωση των παροχών; Όπως ήδη αναφέρθηκε ανωτέρω, η ομογενοποίηση στην περίπτωση του ΕΟΠΥΥ πραγματοποιήθηκε προς τα κάτω.
Ένα δεύτερο πρόβλημα αναφορικά με τον ΕΟΠΥΥ, σχετίζεται με τους ιδιώτες ιατρούς που απασχολεί με σύμβαση και την πρόβλεψη αυτοί να προσφέρουν υπηρεσίες μια φορά την εβδομάδα στα εξωτερικά ιατρεία των δημόσιων νοσοκομείων. Μια τέτοια πρόβλεψη μπορεί να αντιμετωπίζει εν μέρει τις ελλείψεις ιατρικού δυναμικού στα δημόσια νοσοκομεία, αλλά είναι πιθανό, εάν δεν αναπτυχθούν μηχανισμοί ελέγχου, να οδηγήσει σε αύξηση της παραοικονομίας στο σύστημα υγείας και σε αθέμιτες πρακτικές άγρας πελατείας και κατεύθυνσης των πολιτών προς ιδιωτικά ιατρεία.
Τρίτον, ο ΕΟΠΥΥ από τη στιγμή της σύστασής του ήταν ελλειμματικός με την έννοια ότι ενσωματώθηκαν σε αυτόν τα ελλείμματα των ταμείων που συμπεριέλαβε. Τα ελλείμματα αυτά διογκώθηκαν λόγω, όπως έχει ήδη επισημανθεί, της μη τήρησης από την πολιτεία του αρχικού προβλεπόμενου ποσοστού κρατικής επιχορήγησης, της μείωσης των εισφορών εξαιτίας της διόγκωσης της ανεργίας αλλά και λόγω των νέων τιμών (ΚΕΝ) με τις οποίες κλήθηκε να αποζημιώσει τα νοσοκομεία για τη νοσηλεία των ασφαλισμένων του. Συνέπεια είναι να μην μπορεί πλέον να εκπληρώσει το ρόλο του και να καθίσταται αναγκαία η μεταρρύθμισή του (Σκρουμπέλος κ.α. 2012)
Μια ακόμα θεμελιώδης παρέμβαση αφορά στη λειτουργική αναδιάταξη των μονάδων του ΕΣΥ, το τελικό σχέδιο της οποίας παρουσιάστηκε από τον Υπουργό Υγείας και Κοινωνικής Αλληλεγγύης στις αρχές του Ιουλίου του 2011 (Υπουργείο Υγείας και Κοινωνικής Αλληλεγγύης 2011α). Στόχοι αυτής της παρέμβασης είναι η συνδιοίκηση νοσοκομείων, η συνένωση ομοειδών κλινικών μονάδων και εργαστηρίων εντός του ίδιου νοσοκομείου ή νοσοκομείων που γειτνιάζουν, η μετατροπή μικρών μονάδων (γενικών νοσοκομείων – κέντρων υγείας) σε μονάδες πρωτοβάθμιας φροντίδας υγείας ή βραχείας, εξειδικευμένης νοσηλείας, η συγχώνευση ομοειδών δραστηριοτήτων σε υποστηρικτικές υπηρεσίες (διοικητικές, τεχνικές, ξενοδοχειακές, κ.λπ.) και η ορθολογική κατανομή προσωπικού και άλλων πόρων. Σύμφωνα με το σχέδιο, θα επιδιωχθεί η μείωση των διοικητικών συμβουλίων από 133 σε 83, των διοικητών σε 78, το σύνολο διοικητών και αναπληρωτών διοικητών από 175 σε 145. Επιπροσθέτως, οι λειτουργούσες κλίνες από 35.000 με κάλυψη περίπου 70%, θα μειωθούν σε 33.000 με κάλυψη περίπου 80%, οι οποίες θα αναλογούν περίπου σε 400 ανά νοσοκομειακό συγκρότημα. Μεταξύ των προτεινομένων κλινών, περίπου 550 κλίνες θα ονομασθούν «ειδικές θέσεις», με στόχο να διατεθούν σε ιδιωτικές ασφαλιστικές εταιρίες. Τέλος, από τα 2.000 συνολικά τμήματα ή μονάδες, 360 περίπου προτείνεται να συνενωθούν, με αποτέλεσμα ο συνολικός αριθμός των λειτουργούντων κλινικών και μονάδων να περιοριστεί σε κάτω από 1.700.
Από την παραπάνω παρέμβαση, είναι δυνατό να επιτευχθούν οικονομίες κλίμακας, καλύτερη αξιοποίηση των πόρων και αποδοτικότερη και αποτελεσματικότερη λειτουργία των μονάδων υγείας, καθώς θα προκύψει μείωση αναγκών εφημερίας ιατρών και απαιτήσεων για επικουρικούς ιατρούς, μείωση της κατάτμησης του νοσηλευτικού προσωπικού σε πολλά μικρά νοσηλευτικά τμήματα, που οδηγεί σε αδυναμία να διεκπεραιωθούν οι βάρδιες του νοσηλευτικού προσωπικού, μείωση των απαιτήσεων σε αποθέματα – ανάγκες φαρμάκων και υγειονομικού υλικού που βρίσκεται στα φαρμακεία των τμημάτων, λόγω μείωσης του αριθμού των τμημάτων και άρα και των αντίστοιχων φαρμακείων και διαχειρίσεων – προμηθειών, μείωση του διοικητικού κόστους συντονισμού και τροφοδοσίας των νοσηλευτικών τμημάτων και παράλληλα μείωση των γραφειοκρατικών διαδικασιών, συνεπώς και λειτουργικών δαπανών (Liaropoulos et al. 2012).
Παρά τις εξαγγελίες, όμως, μέχρι σήμερα το όλο σχέδιο ελάχιστα έχει προχωρήσει. Επιπροσθέτως, υπάρχει ένα σημείο το οποίο θα πρέπει να προσεχθεί ιδιαίτερα. Η δέσμευση κλινών σε δημόσια νοσοκομεία για αποκλειστική χρησιμοποίηση από ασφαλισμένους ιδιωτικών εταιρειών, θα αυξήσει τα έσοδα των νοσοκομείων, ωστόσο θα δυσκολέψει την πρόσβαση των πολιτών σε αυτά, ιδιαίτερα για ειδικότητες όπου υπάρχουν μεγάλες λίστες αναμονής. Το πρόβλημα θα ενταθεί, δεδομένης της στροφής που παρατηρείται από τους πολίτες προς τη χρησιμοποίηση δημόσιων υπηρεσιών υγείας και περιορισμού της προσφυγής τους σε ιδιωτικές υπηρεσίες, δεδομένης της σημαντικής μείωσης του εισοδήματος τους λόγω της πολιτικής ακραίας λιτότητας που εφαρμόζεται.
Σε επίπεδο νοσοκομείων επιδιώχθηκε η αναδιοργάνωση της διαχείρισής τους με την εφαρμογή προγράμματος μηχανοργάνωσης, την εισαγωγή ολοκληρωμένων πληροφοριακών συστημάτων, την αναβάθμιση των συστημάτων κατάρτισης των προϋπολογισμών τους και τη μεταρρύθμιση των συστημάτων λογιστικής διαχείρισης, συμπεριλαμβανομένου του διπλογραφικού λογιστικού συστήματος. Επιπροσθέτως, προωθήθηκε η δημιουργία δύο διαδικτυακών βάσεων, του Esy.net, για τη συλλογή και αποτίμηση μηνιαίων λειτουργικών και οικονομικών δεδομένων των δημόσιων νοσοκομείων και του Υγειονομικού Χάρτη, για την παρακολούθηση της περιφερειακής κατανομής των υγειονομικών πόρων και του επιπέδου υγείας του πληθυσμού (Υπουργείο Υγείας και Κοινωνικής Αλληλεγγύης 2011β). Η συμβολή αυτών των δύο εργαλείων αναμένεται να είναι σημαντική για την αποδοτικότερη χρήση των πόρων υγείας και την τεκμηριωμένη διαμόρφωση και εφαρμογή πολιτικής υγείας, ωστόσο θα πρέπει να αντιμετωπιστούν ορισμένες ανεπάρκειες που εμφανίζουν. Μια τέτοια ανεπάρκεια είναι ότι ενώ στις δύο αυτές βάσεις υπάρχουν δεδομένα για τον αριθμό και τη σύνθεση του ανθρώπινου υγειονομικού δυναμικού, δεν αποτυπώνονται οι δεξιότητες του προσωπικού για την παροχή συγκεκριμένων υπηρεσιών.
ΜΙΑ ΠΡΩΤΗ ΑΠΟΤΙΜΗΣΗ ΤΩΝ ΜΕΤΡΩΝ
Η μεταρρύθμιση που αυτή τη στιγμή λαμβάνει χώρα στο ελληνικό σύστημα υγείας έχει επικεντρωθεί κυρίως στη λειτουργική, οικονομική και διαχειριστική του διάσταση. Αυτό είναι θεμιτό καθώς επιχειρεί να αντιμετωπίσει σοβαρά μακροχρόνια προβλήματα. Ωστόσο, από την οπτική αυτή φαίνεται να απουσιάζει η πλευρά του πολίτη-ασθενή. Παρά το μεγάλο εύρος των μέτρων που λαμβάνονται, φαίνεται να έχει παραμεληθεί η προσανατολισμένη στον πολίτη παροχή υπηρεσιών. Ένα σύστημα υγείας για να επιτελεί σωστά το ρόλο του θα πρέπει να είναι φιλικό προς τον ασθενή και να διευκολύνει τη μετακίνησή του μέσα σε αυτό. Το ελληνικό σύστημα υγείας εξακολουθεί να είναι για τον ασθενή χαοτικό, καθώς δεν έχουν αναπτυχθεί διαδικασίες προσανατολισμού και κατεύθυνσής του προς τις υπηρεσίες υγείας, όπως και η εξασφάλιση στη συνέχεια της φροντίδας. Απουσιάζουν διαδικασίες παραπομπής με τη μορφή του γενικού οικογενειακού γιατρού ή της ομάδας πρωτοβάθμιας φροντίδας υγείας. Απουσιάζουν, επίσης, υπηρεσίες όπως η ανακουφιστική ιατρική και οι υπηρεσίες για ασθενείς τελικού σταδίου. Επιπροσθέτως η δικτύωση των υπηρεσιών υγείας με τις υπηρεσίες πρόνοιας είναι ανεπαρκής και μέχρι τώρα δεν έχουν αναληφθεί οι κατάλληλες πρωτοβουλίες προς την κατεύθυνση αυτή. Προκειμένου λοιπόν, η όλη προσπάθεια να μην αναχθεί σε μια τεχνοκρατική-διαχειριστική άσκηση, είναι αναγκαίο να συμπληρωθεί με μέτρα που να αντιμετωπίζουν τα κενά που αναφέρθηκαν.
Οι περικοπές των δαπανών υγείας είναι δυνατό να γίνουν με δύο τρόπους. Ο ένας είναι με τον περιορισμό των παρεχομένων υπηρεσιών και τη μείωση των κινδύνων που καλύπτονται καθώς και των δικαιούχων περίθαλψης από τα ασφαλιστικά ταμεία. Με άλλα λόγια, μέσω του περιορισμού της πρόσβασης και της ποιότητας των υπηρεσιών υγείας. Ο δεύτερος είναι μέσα από τον εξορθολογισμό του συστήματος και τη βελτίωση της αποδοτικότητας και της αποτελεσματικότητας των υπηρεσιών. Έτσι επιτυγχάνεται η εξοικονόμηση πόρων οι οποίοι μπορούν να διοχετευθούν στη συνέχεια για τη βελτίωση της κάλυψης του πληθυσμού.
Η δεύτερη περίπτωση είναι φυσικά η επιθυμητή και σε κάποιο βαθμό ορισμένα από τα μέτρα που λαμβάνονται στην Ελλάδα κατά την παρούσα φάση, εντάσσονται εδώ. Δίνουν έμφαση στην αποδοτική λειτουργία του συστήματος υγείας, επιχειρούν να εξορθολογίσουν τη χρηματοδότηση των νοσοκομείων και να εισαγάγουν σύγχρονες τεχνικές διοίκησης και διαχείρισης των μονάδων υγείας και τέλος να ελέγξουν τις δαπάνες για προμήθειες υλικών και φάρμακα. Δυστυχώς, όμως, πολλά μέτρα υπάγονται στην πρώτη περίπτωση. Παρά το γεγονός ότι αυτά μπορεί να συμβάλλουν στον περιορισμό της χρήσης των υπηρεσιών υγείας και να έχουν οικονομικό όφελος για το σύστημα, καθώς συγκρατούν τις δαπάνες και αυξάνουν τα έσοδα, επιφέρουν σοβαρά προβλήματα στην πρόσβαση των υπηρεσιών υγείας από τους πολίτες και εγείρουν ζητήματα δικαιοσύνης και ισοτιμίας στην προστασία της υγείας, ιδιαίτερα για όσους έχουν χαμηλό εισόδημα.
Μια τρίτη διαπίστωση είναι ότι στα μέτρα που προωθούνται απουσιάζει παντελώς η επιδίωξη της πραγματικής αποκέντρωσης και της περιφερειακής οργάνωσης του συστήματος υγείας. Πουθενά δεν φαίνεται η πρόθεση εκχώρησης αρμοδιοτήτων του Υπουργείου Υγείας στο περιφερειακό επίπεδο, έτσι ώστε ο ρόλος του να γίνει περισσότερο επιτελικός και οι υγειονομικές περιφέρειες να αποκτήσουν πραγματικές, ουσιαστικές αρμοδιότητες. Ούτε το πρόγραμμα Καλλικράτης αναφορικά με τη μεταβίβαση της ευθύνης λειτουργίας υπηρεσιών υγείας στην τοπική αυτοδιοίκηση έχει προχωρήσει.
Τέλος, η εφαρμογή ορισμένων μέτρων συναντά εμπόδια που οφείλονται στον μη ολοκληρωμένο σχεδιασμό τους και στις διαχειριστικές ανεπάρκειες της δημόσιας διοίκησης. Ο ΕΟΠΥΥ συνιστά μια τέτοια περίπτωση, η καθυστερημένη ολοκλήρωση της ηλεκτρονικής συνταγογράφησης είναι μια δεύτερη και μια τρίτη τα ΚΕΝ. Το γεγονός αυτό θέτει ερωτηματικά για το βαθμό στον οποίο είναι δυνατή η αποτελεσματική διαχείριση τέτοιου εύρους μεταρρυθμίσεων, στο πλαίσιο ενός διοικητικού μηχανισμού ο οποίος όχι μόνο δεν ενδυναμώνεται, δεν εκσυγχρονίζεται και δεν αναδιοργανώνεται, αλλά υφίσταται τον περιορισμό και τη διαρροή ανθρώπινου δυναμικού. Η συνέπεια είναι να δίνεται έμφαση σε μέτρα ταμειακού χαρακτήρα, τα οποία είναι πιο εύκολο να εφαρμοστούν και η προώθηση των αναγκαίων διαρθρωτικών αλλαγών να εμφανίζει στασιμότητα και παλινωδίες Οι παλινωδίες αυτές είναι προφανέστερες εκεί όπου οι διαχειριστικές αδυναμίες συμβαδίζουν με τις ισχυρές αντιδράσεις που εκφράζονται από ομάδες οικονομικών συμφερόντων.
Προκειμένου, όμως, να έχουμε μια πιο τεκμηριωμένη άποψη για το όλο μεταρρυθμιστικό εγχείρημα και πριν καταλήξουμε σε τελικά συμπεράσματα αποτίμησης, είναι σκόπιμο να διερευνηθούν οι επιπτώσεις που έχουν επιφέρει τα μέχρι τώρα μέτρα.
ΟΙ ΕΠΙΠΤΩΣΕΙΣ ΤΗΣ ΕΦΑΡΜΟΖΟΜΕΝΗΣ ΠΟΛΙΤΙΚΗΣ: ΜΙΑ ΕΛΛΗΝΙΚΗ ΤΡΑΓΩΔΙΑ
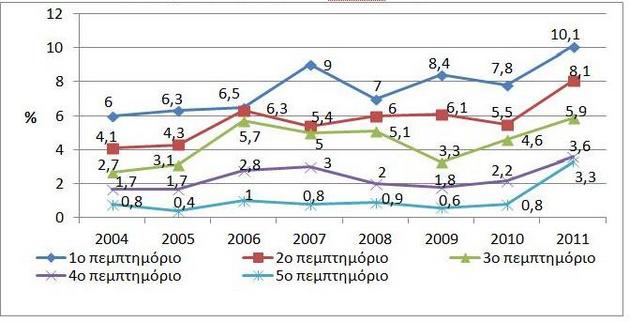
Εάν ο βασικός στόχος της Μνημονιακής πολιτικής υγείας είναι οι δημόσιες δαπάνες υγείας να μην υπερβαίνουν το 6% του ΑΕΠ, τότε αυτός επιτεύχθηκε. Σύμφωνα με το Σύστημα Λογαριασμών Υγείας του ΟΟΣΑ, υπολογίστηκε ότι οι τρέχουσες δημόσιες δαπάνες υγείας από 7% του ΑΕΠ το 2009, μειώθηκαν στο 5,9% το 2011. Εάν, επίσης, δεύτερος βασικός στόχος της Μνημονιακής πολιτικής υγείας είναι να μειωθεί η χρηματοδότηση από τον κρατικό προϋπολογισμό και την κοινωνική ασφάλιση και να αυξηθεί από το εισόδημα των νοικοκυριών, τότε και αυτός επιτεύχθηκε. Ενώ το 2009 η χρηματοδότηση του ΕΣΥ προερχόταν κατά 87% από τον κρατικό προϋπολογισμό και την κοινωνική ασφάλιση και κατά 13% από τα νοικοκυριά, το 2011 τα αντίστοιχα ποσοστά ήταν 81,3% και 18,7% (Εργαστήριο Οργάνωσης και Αξιολόγησης Υπηρεσιών Υγείας 2013). Αρνητική παρενέργεια αυτού είναι το γεγονός ότι αυξήθηκε το ποσοστό των ατόμων που δηλώνουν αδυναμία πρόσβασης στις υπηρεσίες υγείας λόγω κόστους στο οποίο δεν μπορούν να ανταποκριθούν. Από το Διάγραμμα 1 προκύπτει ότι κυρίως μετά το 2010 επιδεινώθηκε η κατάσταση για το σύνολο του πληθυσμού, έγινε, όμως, ιδιαίτερα δυσχερής για τα φτωχότερα στρώματα τα οποία βρίσκονται στο πρώτο και δεύτερο εισοδηματικό πεμπτημόριο.
Διάγραμμα 1. Αυτοαναφερόμενη ανάγκη εξέτασης που δεν ικανοποιείται λόγω κόστους,
ανά εισοδηματικό πεμπτημόριο (Eurostat-SILC)
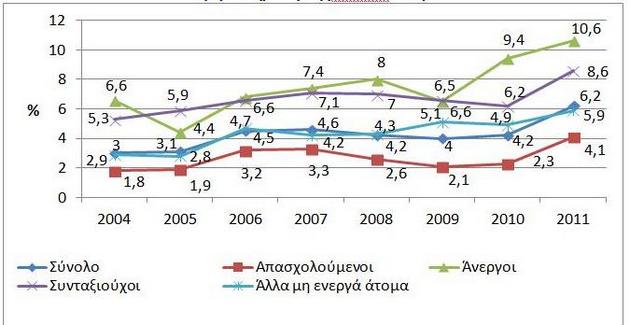
Εάν προσεγγίσουμε το πρόβλημα ανάλογα με την κατάσταση δραστηριότητας, τότε βλέπουμε ότι τις μεγαλύτερες δυσκολίες αντιμετωπίζουν οι άνεργοι και οι συνταξιούχοι οι οποίοι υπέστησαν σημαντικές περικοπές των ήδη χαμηλών συντάξεών τους (Διάγραμμα 2).
Διάγραμμα 2. Αυτοαναφερόμενη ανάγκη εξέτασης που δεν ικανοποιείται λόγω κόστους,
ανά κατάσταση δραστηριότητας (Eurostat-SILC)
Ενδεικτικά της κατάστασης ασφυξίας που διαμορφώθηκε για τα ελληνικά νοικοκυριά είναι τα αποτελέσματα έρευνας γνώμης του Ευρωβαρόμετρου που διεξήχθη τον Δεκέμβριο του 2011. Στο ερώτημα εάν κατά τους τελευταίους έξι μήνες (7/11-12/11) υπάρχει αλλαγή ως προς τη δυνατότητα να αντεπεξέλθουν οικονομικά στην κάλυψη αναγκών υγείας, το 63% των Ελλήνων ερωτώμενων απάντησε ότι η κατάσταση έχει γίνει πολύ πιο δύσκολη ή δύσκολη, ποσοστό το οποίο είναι το υψηλότερο στην Ευρωπαϊκή Ένωση. Σε αντίστοιχη ερώτηση για τη δυνατότητα να ανταπεξέλθουν οικονομικά στην κάλυψη αναγκών μακροχρόνιας φροντίδας και πάλι οι Έλληνες εμφανίζουν τα υψηλότερα ποσοστά δυσκολίας αφού το 79% αυτών δηλώνουν πολύ πιο δύσκολη ή δύσκολη κατάσταση (Eurobarometer 2012).
Εκτός της οικονομικής δυσκολίας, η οικονομική κρίση και οι ακολουθούμενες πολιτικές επέδρασαν και στον τρόπο που οι ίδιοι οι πολίτες αξιολογούν την υγεία τους. Πρόσφατη έρευνα δείχνει ότι χαμηλή αυτοαξιολόγηση της υγείας δηλώνουν σε μεγαλύτερο ποσοστό οι ηλικιωμένοι, οι άνεργοι, οι συνταξιούχοι, οι νοικοκυρές και όσοι υποφέρουν από μακροχρόνιες καταστάσεις, δηλαδή οι ομάδες του πληθυσμού που έχουν πληγεί ιδιαίτερα από την οικονομική κρίση. Δείχνει, επίσης, ότι η δήλωση δυσμενέστερης αυτοαξιολόγησης της υγείας είναι υψηλότερη στην παρούσα φάση της οικονομικής κρίσης σε σχέση με την περίοδο προ κρίσης (Zavras et al. 2012). Εξίσου ανησυχητική εμφανίζεται η εικόνα αναφορικά και με την ψυχική υγεία όπου η οικονομική κρίση έχει ως συνέπεια την αύξηση των ποσοστών κατάθλιψης. Ειδικότερα, κατά την περίοδο 2008-11, το ποσοστό επικράτησης ενός μείζονος καταθλιπτικού επεισοδίου για ένα μήνα υπερδιπλασιάστηκε, αφού το ποσοστό αυτό, από 3,3% που ήταν το 2008, έφτασε το 8,2% το 2011 (Economou et al. 2013).
Αύξηση κατά την ίδια περίοδο παρουσίασαν και τα μεταδοτικά νοσήματα. Καταγράφηκε αύξηση της θνησιμότητας από τον ιό της γρίπης, εξάπλωση του ιού του δυτικού Νείλου και εμφάνιση στελεχών μη εισαγόμενης ελονοσίας (Bonovas and Nikolopoulos 2012). Η πιο ανησυχητική, όμως, εξέλιξη είναι η δραματική αύξηση των μολύνσεων από HIV στους χρήστες ενδοφλέβιων ναρκωτικών. Από 15 δηλωθέντα περιστατικά το 2010, φτάσαμε στα 260 το 2011, δηλαδή αύξηση 1600% και στα 522 το 2012, δηλαδή υπερδιπλασιασμός σε σχέση με το 2011. Έτσι, οι χρήστες ενδοφλέβιων ναρκωτικών για πρώτη φορά στην Ελλάδα αποτελούν την πληθυσμιακή ομάδα με τον μεγαλύτερο αριθμό δηλώσεων μόλυνσης από HIV (44,2%) (ΚΕΕΛΠΝΟ 2012).
Διαπιστώνουμε, συνεπώς, μια αλλαγή η οποία υποδηλώνει βαθύτερα κοινωνικοοικονομικά αίτια που σχετίζονται με τις δυσχερείς συνθήκες που επικρατούν στη χώρα κατά την τελευταία τριετία. Διαπιστώνουμε, όμως, επίσης, την απουσία μιας πολιτικής πρόληψης, γεγονός που θέτει στο προσκήνιο την απαξίωση των υπηρεσιών δημόσιας υγείας. Είναι ενδεικτικό ότι ο αριθμός των βελονών και των προφυλακτικών που διανέμονται από δημόσια προγράμματα πρόληψης δωρεάν σε χρήστες ενδοφλέβιων ναρκωτικών, μειώθηκαν απότομα το 2010 κατά περίπου 31% σε σύγκριση με το 2009, δηλαδή λίγο πριν γίνει αισθητή η ραγδαία αύξηση των κρουσμάτων HIV. Επιπροσθέτως, τα προγράμματα ελέγχου των κουνουπιών που εφαρμόζονται από τις υπηρεσίες δημόσιας υγείας καθυστέρησαν να εφαρμοστούν το 2011 λόγω οικονομικών προβλημάτων (Kondilis et al. 2013).
Η εφαρμοζόμενη πολιτική δεν φαίνεται να έχει ουσιαστικά αποτελέσματα ούτε και στην αποδοτικότητα των υπηρεσιών υγείας. Σύμφωνα με τα αποτελέσματα δύο Εκθέσεων του Υπουργείου Υγείας, έρευνες για τη μέτρηση και την αξιολόγηση της αποδοτικότητας των δημόσιων νοσοκομείων με τη μέθοδο DEA που διεξήχθησαν το 2009, το 2010 και το 2011 έδειξαν τα εξής: Από δείγμα 117 δημόσιων νοσοκομείων, το 2009 μόνο 21 νοσοκομεία βρέθηκαν να είναι 100% αποδοτικά ως προς την τεχνική αποδοτικότητα, την καθαρά τεχνική αποδοτικότητα και την αποδοτικότητα κλίμακας. Το 2010 αυξήθηκαν σε 26, ενώ το 2011 μειώθηκαν σε 24. Αξιοσημείωτο είναι το γεγονός ότι τα μεγάλα νοσοκομεία σημείωσαν διαχρονικά χειροτέρευση των δεικτών τους αφού μεταξύ 2009-2011 η τεχνική τους αποδοτικότητα μειώθηκε κατά 3%, η καθαρά τεχνική τους αποδοτικότητα μειώθηκε κατά 1% και η αποδοτικότητα κλίμακας μειώθηκε κατά 2% (Υπουργείο Υγείας και Κοινωνικής Αλληλεγγύης 2011β και 2012).
Λαμβάνοντας υπόψη τα παραπάνω, δεν είναι τυχαίο ότι ορισμένοι ερευνητές έφτασαν στο σημείο να κάνουν πλέον λόγο για «Οιωνούς μιας Ελληνικής Τραγωδίας» (Kentikelenis et al. 2011)
QUO VADIS ?
Την παραμονή της οικονομικής κρίσης, παρά τον μεγάλο αριθμό νομοθετικών πρωτοβουλιών που προηγήθηκαν στη διάρκεια 30 χρόνων από τη στιγμή της σύστασής του (Οικονόμου 2004, Σισσούρας 2012), το ΕΣΥ αντιμετώπιζε σοβαρά προβλήματα τα οποία θα μπορούσαν να συνοψιστούν στα ακόλουθα (Economou and Giorno 2009, Economou 2010): α) ανεπάρκειες στη λειτουργία της πρωτοβάθμιας φροντίδας υγείας όπου ένα κατατετμημένο συνονθύλευμα υπηρεσιών αδυνατούσε να καλύψει τις ανάγκες του πληθυσμού, β) σοβαρά προβλήματα στη χρηματοδότηση του συστήματος υγείας όπου ήταν εμφανής η απουσία ενός φορέα συγκέντρωσης και στη συνέχεια κατανομής των οικονομικών πόρων, γ) απαρχαιωμένα συστήματα αποζημίωσης των προμηθευτών που στερούσαν κάθε κίνητρο αποδοτικότερης λειτουργίας, δ) ξεπερασμένες τεχνικές διαχείρισης και διοίκησης των μονάδων υγείας που οδηγούσαν σε σπατάλη πόρων, ε) απουσία μηχανισμών αξιολόγησης, παρακολούθησης και ελέγχου του κόστους και της αποδοτικότητας και στ) ανυπαρξία μηχανισμού ορθολογικής κατανομής των υγειονομικών πόρων τόσο μεταξύ των υπηρεσιών όσο και μεταξύ των περιφερειών, με βάση τις πραγματικές ανάγκες του πληθυσμού. Τα προβλήματα αυτά κατέστησαν το σύστημα υγείας της χώρας ιδιαίτερα ευάλωτο στις διακυμάνσεις της οικονομικής συγκυρίας. Το ΕΣΥ δεν ήταν προετοιμασμένο και δεν είχε την αναγκαία θεσμική και λειτουργική θωράκιση προκειμένου να αντιμετωπίσει τα νέα δεδομένα που έφερε η οικονομική κρίση, με αποτέλεσμα να καταστεί ένας από τους βασικούς «στόχους» των Μνημονίων. Εδώ αναδεικνύονται δύο βασικά ερωτήματα που πρέπει να απαντηθούν.
Το πρώτο ερώτημα σχετίζεται με τη δυνατότητα επιτυχούς εφαρμογής πολιτικών «σοκ» στην υγεία σε συνθήκες κρίσης. Η διεθνής εμπειρία δείχνει ότι ραγδαίες, απότομες, μεγάλης έκτασης υγειονομικές μεταρρυθμίσεις δεν επιτυγχάνουν τα αποτελέσματα που μπορεί να έχουν περισσότερο σταδιακές, καλά σχεδιασμένες και προγραμματισμένες προσεγγίσεις, οι οποίες βασίζονται στην εισαγωγή τομεακών μέτρων που επιχειρούν να αντιμετωπίσουν διαπιστωμένες συγκεκριμένες ανεπάρκειες του συστήματος υγείας (Saltman and Figueras 1997). Το πρόβλημα επιδεινώνεται εάν η ταχύτητα της μεταρρύθμισης προσδιορίζεται από εξωτερικά θεσμικά κέντρα τα οποία δεν «γνωρίζουν» ή δεν «κατανοούν» τις δυνατότητες της δημόσιας διοίκησης που καλείται να φέρει σε πέρας αυτές τις αλλαγές. Το αποτέλεσμα είναι να εμφανίζονται αστοχίες στο σχεδιασμό και την εφαρμογή, όπως στις περιπτώσεις του ΕΟΠΥΥ και των ΚΕΝ, καθυστερήσεις στην υλοποίηση, όπως στην περίπτωση της αναδιοργάνωσης του νοσοκομειακού χάρτη, ή διαχειριστικές ανεπάρκειες, όπως στην περίπτωση της ηλεκτρονικής συνταγογράφησης.
Το δεύτερο ερώτημα αφορά τον βαθμό στον οποίο οι μεταρρυθμίσεις αποτελούν προσπάθεια εξορθολογισμού της λειτουργίας του συστήματος υγείας και όχι απλά μέσο περιορισμού του δημοσιονομικού βάρους και μηχανισμό εσωτερικής υποτίμησης και απαξίωσης του ανθρώπινου δυναμικού. Όπως προαναφέρθηκε, το ΕΣΥ εμφάνιζε σοβαρά προβλήματα και η μεταρρύθμισή του ήταν αναγκαία. Προτάσεις και σχέδια είχαν κατά καιρούς διατυπωθεί και από την ακαδημαϊκή κοινότητα και από αρμόδιες Επιτροπές που είχαν συσταθεί από διάφορους υπουργούς Υγείας. Συνεπώς, ήταν γνωστό το τι έπρεπε να γίνει (Οικονόμου 2004, Σισσούρας 2012). Τα μέτρα που εφαρμόστηκαν στην Ελλάδα μετά την κρίση περιλαμβάνουν σχεδόν όλο το φάσμα των διαθέσιμων εργαλείων παρέμβασης τόσο στην πλευρά της ζήτησης όσο και στην πλευρά της προσφοράς, τόσο σε μακρο- όσο και σε μικρο- επίπεδο.
Απουσιάζει, όμως, κάτι βασικό: από την πληθώρα των μέτρων δεν δίνεται απάντηση στο κεντρικής σημασίας ζήτημα των θεμελιακών επιλογών και προτεραιοτήτων του συστήματος υγείας. Αιτιολογημένες, αναγκαίες και ουσιαστικές δομικές μεταρρυθμίσεις στο ΕΣΥ δεν έχουν γίνει. Η μόνη απόπειρα προς αυτή την κατεύθυνση με τη σύσταση του ΕΟΠΥΥ αποδείχθηκε έωλη, αφού το όλο εγχείρημα δεν οδήγησε στην αναδιοργάνωση της χρηματοδότησης και της πρωτοβάθμιας φροντίδας υγείας, αλλά κατέληξε σε ένα «μεγάλο ΙΚΑ» με πιο περιορισμένη δέσμη καλύψεων, αναπαράγοντας όλα τα τρωτά της προηγούμενης κατάστασης. Συνεπώς, η εικόνα που διαμορφώνεται είναι αυτή της υποταγής στη μνημονιακή επιταγή για περικοπή δαπανών και περιορισμό στην πρόσβαση και χρησιμοποίηση των υπηρεσιών.
Η κατεύθυνση των αλλαγών δεν απορρέει τόσο από εσωτερικές αναγκαιότητες του συστήματος υγείας αφού δεν το αναμορφώνουν με βάση τις ανάγκες των πολιτών και ένα σχέδιο που να διακρίνεται από εσωτερική συνοχή, αλλά ανταποκρίνονται σε εξωτερικές επιταγές και σκοπιμότητες που επιβάλλονται από το Μνημόνιο. Έτσι μπορούν να ερμηνευτούν ορισμένες αντιφάσεις στην εφαρμοζόμενη πολιτική. Για παράδειγμα, χωρίς να έχει λυθεί το ζήτημα των πηγών χρηματοδότησης του ΕΣΥ και της βιωσιμότητας των ασφαλιστικών Ταμείων, θεσμοθετείται η αλλαγή της μορφής αποζημίωσης των προμηθευτών αυξάνοντας κατακόρυφα την επιβάρυνση των Ταμείων. Χωρίς να έχει θεσμοθετηθεί σύστημα παραπομπής στην πρωτοβάθμια φροντίδα υγείας που αποτελεί βασικό πυλωρό καταγραφής αναγκών και κατεύθυνσης του ασθενή στο σύστημα, εξαγγέλλεται η αναμόρφωση του νοσοκομειακού χάρτη της χώρας. Αντί να δοθεί έμφαση στην ολοκλήρωση της ηλεκτρονικής συνταγογράφησης και των πρωτοκόλλων συνταγογράφησης, προωθούνται συνεχώς μειώσεις των τιμών των φαρμάκων και αναμορφώσεις θετικών και αρνητικών λιστών. Σε αυτό το πλαίσιο, όποια θετικά μέτρα έχουν παρθεί, κυρίως σε μικρο- διαχειριστικό επίπεδο, χάνονται στον κυκεώνα των μέτρων απαξίωσης του δημόσιου χαρακτήρα του συστήματος υγείας και μεταβίβασης του χρηματοδοτικού βάρους στους πολίτες. Έτσι όμως η προστασία της υγείας κινδυνεύει να μετατραπεί από δικαίωμα σε προνόμιο.
Θα μπορούσε η οικονομική κρίση να είχε επιδράσει θετικά στη μεταρρύθμιση του συστήματος υγείας; Η απάντηση είναι ναι. Ο ρόλος της οικονομικής κρίσης είναι πρωταρχικός στην προώθηση αλλαγών, δεδομένου ότι οι πολιτικά δρώντες, οι λήπτες των αποφάσεων και οι κοινωνικοί εταίροι εμφανίζονται να διαφωνούν ριζικά μεταξύ τους αναφορικά με τις αξίες και τις κατευθύνσεις των υγειονομικών μεταρρυθμίσεων. Ως αποτέλεσμα, η επιδίωξη από κάθε δρώντα παράγοντα των δικών του συμφερόντων, παρεμπόδισε την προώθηση αλλαγών και αυτό αντανακλάται στις πολυάριθμες μεταρρυθμιστικές πρωτοβουλίες κατά τις δεκαετίες του 1990 και του 2000 που δεν εφαρμόστηκαν, εφαρμόστηκαν μερικά ή στη συνέχεια αναιρέθηκαν. Από τη στιγμή, λοιπόν, που η αδυναμία εφαρμογής σημαντικών μεταρρυθμιστικών σχεδίων στον υγειονομικό τομέα στην Ελλάδα σχετίζεται με εσωτερικές, ενδογενείς στο σύστημα δυσκολίες και την απουσία αποδοχής από τους πολιτικά δρώντες ενός κοινά συμφωνημένου ευρύτερου πλαισίου πολιτικής υγείας, η παρούσα οικονομική κρίση θα μπορούσε να ειδωθεί σαν κινητήριος μοχλός για τη δημιουργία ώθησης προς αλλαγή, διακόπτοντας την αυτο-αναφορικότητα του συστήματος υγείας (Economou 2012).
Βασική προϋπόθεση μιας τέτοιας θετικής οπτικής είναι η αυτονομία στη λήψη των αποφάσεων, με αλλαγή των διαδικασιών διαμόρφωσης πολιτικής έτσι ώστε να εξασφαλίζεται η έκφραση της κοινωνίας πολιτών. Οι προϋποθέσεις αυτές, όμως, στις παρούσες συνθήκες δεν τηρούνται. Ως εκ τούτου, θα μπορούσαμε να μιλήσουμε ότι πρόκειται για ακόμα μια χαμένη ευκαιρία.
ΕΝΔΕΙΚΤΙΚΗ ΒΙΒΛΙΟΓΡΑΦΙΑ
Abel-Smith B., Leiserson A., (1978), «Poverty, development and health policy», Public Health Papers No 69, WHO, Geneva.
Alubo O., (1990), «Debt crisis, health and health services in Africa», Social Science & Medicine 31(6): 639-648.
Asthana S., (1994), «Economic crisis, adjustment and the impact on health», in:, Phillips D., Verhasselt Y., (eds), Health and development, Routledge, London, σελ. 50-64.
Bezruchka S., (2009), «The effect of economic recession on population health», Canadian Medical Association Journal 181(5): 281-285.
Bonovas S., Nikolopoulos G., (2012), «High-burden epidemics in Greece in the era of economic crisis. Early signs of a public health tragedy», Journal of Preventive Medicine and Hygiene 53: 169-171.
Dublin L., (1932), «The Depression and public health», American Journal of Public Health and the Nation’s Health 22: 395-396.
Economou C., (2012), «The performance of the Greek healthcare system and the Economic Adjustment programme: ‘Economic crisis’ versus ‘system-specific deficits’ driven reform», Social Theory 2: 33-69.
Figueras J., McKee M., (eds), (2012), Health systems, health, wealth and societal well-being. Assessing the case for investing in health systems, Open University Press, Maidenhead.
Kentikelenis A., Karanikolos M., Papanikolas I., Basu S., McKee M., Stuckler D., (2011), «Health effects of financial crisis: omens of a Greek tragedy», The Lancet 378(9801): 1457-1458.
Kondilis E., Giannakopoulos S., Gavana M., Ierodiakonou I., Waitzkin H., Benos A., (2013), «Economic crisis, restrictive policies, and the population’s health and health care: the case of Greece», American Journal of Public Health 103(6): 973-979.
Polyzos N., Karanikas H., Thireos E., Kastanioti C., Kontodimopoulos N., (2013), «Reforming reimbursement of public hospitals in Greece during the economic crisis: Implementation of a DRG system», Health Policy, 109: 14-22.
Stuckler D., Basu S., Suhrcke M., Coutts A., McKee M., (2009), «The public health effect of economic crises and alternative policy responses in Europe: an empirical analysis», The Lancet 374: 315-323.
Zavras D., Tsiantou V., Pavi E., Mylona K., Kyriopoulos J., (2012), «Impact of economic crisis and other demographic and socio-economic factors on self-rated health in Greece», European Journal of Public Health 23(2): 206-210.
ΙΟΒΕ, (2011), Δαπάνες υγείας και πολιτικές υγείας στην Ελλάδα την περίοδο του Μνημονίου, Αθήνα.
Κυριόπουλος Γ, Οικονόμου Χ., Σουλιώτης Κ., (2003), Υγεία και υπηρεσίες υγείας στα Βαλκάνια, Παπαζήσης, Αθήνα.
Οικονόμου Χ., (2004), Πολιτικές υγείας στην Ελλάδα και τις Ευρωπαϊκές Κοινωνίες, Διόνικος, Αθήνα.
Copyright © 2002-2012 by the Council on Foreign Relations, Inc.
All rights reserved.